Questi articoli fanno parte di una serie di lavori da me preparati, dedicati agli Studenti O.S.S. (Operatori Socio-Sanitari) ad integrazione di quanto rilevabile nei libri a disposizione, ma credo che siano utili anche ai futuri Dottori in Scienze Infermieristiche soprattutto per il loro contenuto tecnico, agli utenti “curiosi”, ai Colleghi Medici ed ai ricercatori.
CORSO OSS, PROGRAMMA Medicina: Patologie fisiche, lezioni 20, 21, 22, modulo 6.
Lezione n. 20: Epatopatie: tossica esogena (farmaci, alimenti, alcool, inquinanti); virale, metabolica, ittero. Evoluzione: steatosi, steatoepatite,
cirrosi, cancro.
Lezione n. 21: Ascite: glossario e clinica.
Lezione n. 22: Patologia iatrogena.
Lezione n. 20: EPATOPATIE. Epatite: “ite” suffisso dell’infiammazione e dell’infezione, quindi qui del fegato. Dal punto di vista etimologico la parola significa sia “ficatum”, ingrassato con i fichi, come veniva indicato il risultato sull’organo con questo frutto dato in abbondanza a maiali ed oche. Cirrosi, con “osi”, degenerazione del fegato. Proviene dal greco kirròs, giallo, per indicarne il colore nell’ittero, dal greco ikteros, uccello dal piumaggio giallo che si credeva poter guarire dall’ittero chi fosse riuscito a guardarlo; ma credo anche che possa derivare anche, mi ricordo all’Università, da scirro, cioè duro e fibroso.
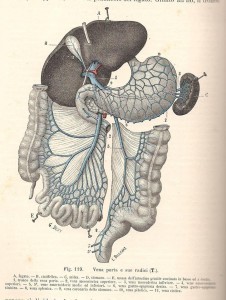
Prima di illustrare questo nuovo articolo desidero accennare al sistema venoso affluente al fegato, detto portale.
SISTEMA PORTALE:
la porta, è una vena, e non lo ricorderò più. In latino, porta hepatis, cioè porta (d’ingresso) al fegato alla quale convoglia il sangue refluo dall’apparato digerente dall’estremità inferiore dell’esofago fino al colon sigmoideo distale. La peculiarità è che la porta si trova tra due sistemi di vasi capillari: quello intestinale e quello epatico, eccezione presente anche nel surrene e nel sistema ipotalamo-ipofisario. Al tronco portale arriva la vena splenica, con sangue dalla milza, la v. mesenterica inferiore con il sangue del colon sin. (parte del colon trasverso, colon discendente e sigmoideo parte prossimale) e la v. mesenterica superiore con il sangue refluo da esofago addominale, stomaco, duodeno, colecisti e vie biliari, pancreas, digiuno, ileo e colon dx più una quota del colon trasverso.
Con queste note di anatomia, si può comprendere il problema patologico dell’ipertensione portale, i cui casi clinici più importanti sono la cirrosi epatica e lo scompenso cardiaco dx e congestizio che creano il fegato da stasi (ematica). Il letto capillare del fegato in entrambi i casi è ristretto, sotto pressione, per cui il sangue in entrata “combatte contro un muro”, si crea un’ipertensione e quindi trasudazione in addome di liquidi dai piccoli vasi, l’ascite (vedi avanti).
Affrontiamo insieme l’argomento delle patologie epatiche.
– Epatite, in senso di infiammazione ma anche di infezione, diffusa o localizzata, come ascesso, singolo o multiplo. Eziologia più frequente:
tossica esogena (da cause esterne al nostro organismo) da:
a) farmaci (fonte: elenco parziale in parte da me elaborato: http://www.farmacovigilanza.org/corsi/060531-02.asp).
In Lab. Analisi si innalzano: bilirubina, SGOT e SGPT; il danno può essere diretto alla cellula epatica o determinare colestasi, cioè stasi biliare (ricordo come prima menzionato, la stasi ematica), con ittero (> bil. e ALP). Un elenco parziale indicativo per il
danno diretto alla cellula: acido valproico (anticonvulsivante), allopurinolo (Zyloric per l’acido urico), amiodarone (antiaritmico), antiretrovirali (anti-HIV), baclofen (miorilassante centrale), bupropione (antidepressivo e nella disassuefazione dal fumo, senza nicotina), FANS, fluoxetina (antidepressivo, comportamenti compulsivi, bulimia), isoniazide (anti-TBC), ketoconazolo (antifungino), losartan (anti-ipertensivo), metotrexate (antineoplastico, anti-infiammatorio e immunosoppressivo), omeprazolo, paracetamolo (tachipirina, perfalgan, efferalgan), rifampicina (antibiotico), statine (ipocolesterolemizzanti), tetracicline (antib.), trazodone (antidepressivo).
Danno da colestasi: amoxicillina + acido clavulanico (Augmentin), antidepressivi triciclici, clopidogrel (Plavix), contraccettivi orali (estro-progestinici), eritromicina (antib.), estrogeni, fenotiazine (tranquillanti maggiori o anti-psicotici), steroidi anabolizzanti (derivati dal testosterone).
Danno misto: amitriptilina (antidepressivo triciclico), azatioprina (immunosoppressivo e chemioterapico), captopril (anti-ipertensivo), carbamazepina (antiepilettico), ciproeptadina (antistaminico e stimolante l’appetito in Pediatria), clindamicina (Dalacin C fosfato), enalapril (anti-ipertensivo), fenitoina (antiepilettico), fenobarbital (barbiturico, nell’induzione dell’anestesia e antiepilettico), nitrofurantoina (antibiotico per le vie urinarie), trazodone (Trittico, antidepressivo), trimetoprim + sulfametossazolo (Bactrim), verapamil (anti-ipertensivo).
b) alimenti: in realtà oltre alla tossina del fungo amanita phalloides ed alle alfatossine e micotossine (nel modulo n. 21, lezione n. 45 sui funghi), il vero grande nemico è l’
c) alcool: un po’ va bene, mai a digiuno ma durante un pasto, magari un bicchiere da 100 ml. di rosso da 13°, (antiossidante resveratrolo), buono e di marca, per un tasso alcoolico ad 1 ora, per un uomo di 70 Kg. pari a 0.21. Vedi la formuletta più avanti per il calcolo. Puoi guidare, ma mi preme ricordare che comunque chi guida, non deve assumere alcoolici, tolleranza zero, per prudenza, opportunità di esempio, rispetto delle leggi e riguardo per sé e per gli altri. L’alcool è epatotossico e neurotossico. L’alcool di base calma e rilassa, ma disinibisce lievemente; se si > l’introito, si passa ad eccitamento, disinibizione avanzata, euforia, logorrea, < della consapevolezza e dell’autocontrollo. Andando avanti con l’assunzione, compaiono torpore, movimenti rallentati e poco finalizzati, ottundimento di coscienza; con un tasso alcoolico ancora maggiore si ha incoordinazione motoria, riflessi ritardati, affanno, sudorazione, perdita di coscienza e svenimento: è questo il momento nel quale la maggior parte degli individui viene assistita e portata in ospedale, talora in coma etilico, con verosimile risoluzione del problema in una manciata di ore. Ma si può anche morire, come la cronaca dolorosamente talora riporta.
Proviamo ora a fare una simulazione di un’assunzione di una bevanda alcoolica per valutarne il tasso ematico ad 1 ora. La formula (fonte: Yahoo! GeoCities) è la seguente:
tasso alcoolemico = quantità di bevanda in ml. x gradazione alcoolica x 0.0115 per l’uomo (x 0.0130 per la donna) / peso in Kg.
Esempio:
500 ml. (1/2 l.) di birra al 6% x 0.0115 (numero fisso per uomo) / 70 Kg = 0.49
la stessa bevanda per una donna, stesso peso (numero fisso per donna) = 0.55
Poi il tasso diminuisce di 0.15 ogni ora, se non si continua a bere!
Secondo l’ISS ha meno di 14 anni il 17% dei ricoverati da alcool; da noi si comincia a bere ad 11 anni con prevalenza femminile per maggior quantità assunta/giorno e sua allarmante ascesa. Ricordo il fenomeno della drunkoressia.
L’atto del bere è considerato divertimento, volontà di sentirsi più libero, lontano da stress (!), cerimoniale di iniziazione ed emancipazione, condivisione di programmi del “gruppo”, talora del “branco”, sfida, soprattutto per i giovani e le ragazze che vogliono dimostrare forza, carattere e personalità, uguaglianza con il sesso “forte”, “avere le palle”! In realtà per l’alcool, il sesso maschile è sicuramente biologicamente più “forte” perché la capacità di metabolizzarlo è circa doppia nell’uomo, pertanto, a parità di bevanda assunta, gli effetti saranno nettamente più gravi nelle donne: è il problema della presenza di un enzima, l’alcool-deidrogenasi a fare la differenza (o il “doppio”!) che peraltro subisce una drastica riduzione dopo i 60 – 65 anni, con rischi quindi di danni maggiori in un organismo che affronta la “terza età”, con tutti i suoi problemi specifici. Prendo dal sito del Ministero della Salute (www.ministerosalute.it/servizio/galleria) l’introduzione alle campagne di comunicazione – alcool. La riduzione dei danni sanitari e sociali causati dall’alcool è attualmente uno dei più importanti obiettivi di salute pubblica, perseguiti da gran parte degli Stati.
In Italia, benché il consumo generale di bevande alcoliche sia diminuito, il fenomeno dell’alcolismo nei giovani, e più specificamente nella fascia d’età che va dai 12 ai 29 anni, è in netta crescita. Inoltre, per i giovani, l’alcol è la causa del 50% degli 8.000 decessi (“attivi e passivi”) per incidenti stradali e della metà dei 170.000 ricoveri e delle 20.000 invalidità permanenti quale conseguenza evitabile di una guida in stato di ebbrezza. Il Ministero della salute …(omissis) ha individuato come prioritario il problema dell’abuso di alcool e ha deciso di promuovere una campagna comunicazione finalizzata a responsabilizzare e sensibilizzare le nuove generazioni sui rischi legati all’abuso di alcool.
Per ora abbiamo parlato dell’alcoolismo acuto, episodico, ma è anche drammatico il quadro psico-fisico dell’alcoolismo cronico, che non esula dal programma anche del chirurgo. Posso solo aggiungere che nel campo medico e chirurgico le malattie che colpiscono questi Pazienti si presentano con un quadro decisamente più complesso, con andamento incerto e risultati a distanza in termini prognostici molto più severi, soprattutto per l’esperienza di un chirurgo nel quadro post-operatorio difficile, sia nelle patologie semplici che di quelle complesse come la malattia neoplastica od i politraumi. Non dico altro, ricordo veramente tanti casi dolorosi.
Piccola grande riflessione: questo amico-nemico, in quantità anormali, riduce l’assorbimento e lo stoccaggio di quasi tutte le vitamine, conduce al severo quadro della malnutrizione e, come già visto prima, è tossico per il muscolo cardiaco.
Chiudo con una frase famosa:
l’alcool appesantisce il fegato (epatomegalia steatosica) ed alleggerisce il cervello (per atrofia dei neuroni!).
Altri veleni per il fegato: eroina, steroidi anabolizzanti, solventi inalanti (accidentali, professionali, sniffers), alcool metilico. Quest’ultimo, CH3OH, serve per la preparazione di solventi e formaldeide, ma anche per adulterare l’alcool etilico, preparando bibite a basso costo dannosissime per il fegato con numerose morti in casi riferiti in Spagna, Polonia, Repubblica Ceca e Iran.Il fosforo risulta anche cancerogeno per il fegato: operaie svizzere che con il pennello appuntito dalle labbra lo deponevano sui numeri e lancette per la fosforescenza notturna. Troppo tardi riconosciuta malattia professionale.
– Epatite virale: i casi più frequenti sono quelli da epatite A, B, C.
Epatite A: il virus dell’epatite A (HAV, Hepato-A-Virus), identificato nel ‘73, è un grande patogeno: bastano poche unità per causare clinicamente l’infezione.
Il virus si riproduce quasi esclusivamente nel fegato, ma anche nell’orofaringe e nel tenue superiore. Diagnosi di laboratorio con gli anticorpi di tipo IgM (in atto) e di tipo IgG (infezione pregressa).
Il suo tempo di incubazione è di 4 settimane circa ed il suo esordio è improvviso, tipo influenza, con astenia, malessere, iporessia e nausea, talora vomito, coliche addominali, dolore in ipocondrio dx, febbre. Può seguire un periodo di miglioramento seguito però dai classici sintomi della sofferenza epatica acuta: ittero (con > della bilirubinemia, ALP e delle transaminasi), prurito ed urine color marsala. La malattia virale si trasmette per via oro-fecale attraverso l’ingestione di alimenti (mitili, frutta, verdure) e bevande inquinate da acque infette. L’HAV guarisce spontaneamente nel 90% dei casi e cronicizza nei soggetti più anziani e fragili.
Epatite B: l’agente eziologico è il virus HB, famiglia degli Hepadnaviridae, è uno dei virus più infettivi al mondo e si trasmette tramite sangue infetto o tramite rapporti sessuali non protetti dal profilattico (sperma, secrezioni vaginali, sangue mestruale). Subdola clinicamente, l’infezione può anche non mostrare la presenza di sé pur essendo il paziente infettivo per gli altri: è la condizione di portatore sano. Altre volte il quadro sintomatologico ricorda quello dell’HAV.
La diagnosi di HBV si fa tramite dosaggio sierologico dei markers virali specifici.
Questa infezione può presentarsi in 4 forme diverse a seconda delle condizioni immunitarie del paziente:
1) Esordio acuto con completa remissione e passaggio all’immunità dall’infezione (90% dei casi).
2) Epatite fulminante, gravissima, mortale nel 90% dei casi che può richiedere il trapianto di fegato in alcuni casi selezionati.
3) Infezione cronica, spesso subdola, con persistenza attiva del virus nell’organismo, danno del fegato nel 5-10% dei casi e sua compromissione funzionale in un tempo di 10-30 anni: l’evoluzione è verso la cirrosi epatica e/o un carcinoma epatocellulare primitivo, alfa-fetoproteina pos.
Per l’HBV esiste il vaccino, obbligatorio nel Personale Sanitario.
4) Infezione cronica inattiva nel 5% dei casi: il virus è presente nel fegato ma non ne provoca il danno e può così restare “dormiente” anche per tutta la vita, con bassa contagiosità per gli altri.
Epatite C: l’agente è l’HCV, famiglia dei Flaviviridae, meno infettivo dei 2 precedenti ma molto resistente, la cui diffusione avviene soprattutto per via ematica; la trasmissione per via sessuale avviene solo in caso di mestruazioni in atto o di patologie urogenitali sanguinanti con scambio quindi diretto di sangue infetto.
Clinicamente il virus giunto nel fegato determina un’epatite acuta, però spesso asintomatica che consente al virus di far danno cronicamente nell’80% dei casi a scapito del paziente che non si può curare, perché non consapevole della malattia: il resto è come per l’HBV, ma più tardivo, dopo 10-30 anni dall’infezione.
– Epatite metabolica da accumulo di trigliceridi: steatosi epatica (epatosteatosi), fegato “grosso” o epatomegalia steatosica, steatoepatite: ricordo il suffisso -ite dell’infiammazione, che se cronicizza e peggiora, con il “tempo che passa” può portare alla degenerazione epatica con il quadro della cirrosi: si ha nell’obesità, diabete, malnutrizione proteica, con i farmaci corticosteroidi ed aggiungo dieta ipercalorica e iperlipidica, scelta nell’alimentazione di grassi dannosi, saturi e trans, sedentarietà, oltre ad alcool, già visto, a virus e a farmaci. Per l’HCV non esiste vaccino.
Steatosi, dal Gr. steatos, “di grasso”. E’ il fegato grasso, infiltrato dai trigliceridi a causa dell’iperglicemia da insulino-resistenza, con incapacità da parte dell’epatocita di ben utilizzare il glucosio, convertito appunto in trigliceridi, incamerati nel citoplasma cellulare.
Normalmente questo organo contiene, in un uomo di 70 Kg., 75 gr. di grassi, pari al 5% del suo peso, che è di 1.5 Kg.
L’> del volume del fegato grasso si definisce epatomegalia steatosica, con un incremento in peso del grasso fino a 6 volte, pari a 450 gr.(!). Quando fenomeni degenerativi ed infiammatori si sovrappongono al problema, si ha il quadro di epatite steatosica o epatosteatite (ricordiamo il suffisso -ite) per attivazione del meccanismo dell’infiammazione ad opera di altri ormoni regolanti il metabolismo dei grassi e degli zuccheri, tipo leptina in > ed adiponectina < con attivazione dicitochine della flogosi tipo TNF-alfa, interleuchine ed altre con azione deleteria anche per l’effetto profibrogenico. Da qui la fibrosi e dopo molti anni la possibile evoluzione in cirrosi.
Le forme secondarie sono quelle più frequenti che maggiormente ci interessano: da virus per lo più HBV, soprattutto se esiste una coinfezione da HCV, con insulino-resistenza, dislipidemia, tossicità mitocondriale (deficit di produzione di energia), adiposità viscerale ed HCV, esposizione a tossici, alcool (tra i maggiori responsabili della progressione della malattia verso la cirrosi), uso cronico di farmaci epatotossici, dieta ipercalorica, dieta iperlipidica o iperglucidica, sovrappeso ed obesità, sedentarietà, diabete mellito tipo 2, nutrizione parenterale totale (NPT).
Con le cause suddette, si comprende come questa patologia interessi anche soggetti in età pediatrica, il tutto determinato da uno stile di vita inadeguato e dannoso favorito dalla negligenza dei genitori.
La diagnosi:
importante è un’accurata storia clinica del Paziente che contenga quindi:
anamnesi familiare, per pregresse malattie virali del fegato o metaboliche (diabete mellito), alimentare, esposizione a tossici od assunzione di farmaci epatotossici, in primis alcolici e cibi grassi, attività motoria (sedentarietà o esercizio fisico) e stile di vita;
esame obiettivo con peso, altezza e determinazione del BMI per inserire il Paziente nella categoria dei normopeso, sovrappeso o degli obesi, ricordando l’obesità del 25% dei ragazzi fra i 6 ed i 17 anni e la stessa percentuale di epatosteatosi non ad eziologia alcoolica nella popolazione dell’Occidente; ricerca di un’epatomegalia spesso dolente durante la inspirazione profonda, accenno alla ginecomastia nell’uomo (più frequente nelle formi gravi di epatopatia);
il laboratorio analisi: > di SGOT e SGPT, colesterolemia, bilirubinemia, trigliceridemia e gamma-GT;
ecografia addome sup.re con il quadro di fegato aumentato di volume e ad ecostruttura iperecogena, cioè addensata, “brillante”, chiara, “a cielo stellato” o ad “aspetto nevoso” perchè iper-riflettente; raramente TAC o RNM, solo per dirimere, su un quadro del caso, altre evidenze;
nel sospetto di un’epatosteatite, anticamera di un quarto delle cirrosi epatiche, si può procedere ad un’ago-biopsia epatica percutanea. Quello che può essere appropriato eseguire invece è una bio. epatica in corso di altri interventi laparoscopici o “open” (colecisti, cisti ovarica od altro), cogliendo l’occasione di un accesso diretto.
Amici cari, per la prevenzione e la terapia del problema ci si deve affidare a quanto descritto sopra: veri farmaci ideali non ci sono, ma la dieta idonea, uno stile di vita salutare e la confidenza e fiducia con il vostro MMG sono i cardini: l’importante è obbedire, ma non solo oggi…
– Ittero: è un segno caratterizzato dalla colorazione giallastra della cute, della sclera e delle mucose visibili dovute ad > della bilirubinemia totale.
– Cirrosi epatica: indurimento, fibrosi o sclerosi del fegato. Il suffisso “osi” ricordo che implica problemi di degenerazione. L’eziologia (le cause): l’alcol e le epatiti croniche virali B e C (questa, prima causa in Italia), talora associate (!), la steatoepatite non alcoolica associata a obesità, diabete, malnutrizione proteica, malattia coronarica ed ai farmaci corticosteroidi, il tutto già visto prima, ma è utile ribadire concetti fondamentali nella prevenzione; dopo, molto dopo, ricordo la fibrosi cistica (mucoviscidosi) ed altre affezioni rare come lo scompenso cardiaco dx, l’NPT prolungata, l’esposizione cronica a tossici e a farmaci, rare malattie autoimmuni ed infezioni parassitarie da schistosomi, da noi rare; una quota discreta rientra nelle cause sconosciute o criptogenetiche.
La cirrosi è tra le prime 10 cause di morte nell’adulto nel mondo; la morte cellulare, causata dalla malattia principale determina la sua trasformazione da tessuto necrotico in tessuto cicatriziale fibroso con noduli cellulari di rigenerazione irregolari (rigenerazione nodulare).
Le complicanze:
ittero;
ascite: in oltre il 50 % dei pazienti cirrotici da ipertensione portale talora edemi arti inferiori associati;
peritonite batterica spontanea da infezione del liquido ascitico per passaggio (traslocazione) di batteri di origine enterica;
emorragia gastro-intestinale per gastro-duodenite erosiva e congestizia, ulcera franca gastro-duodenale, per rottura di varici esofago-gastriche (in oltre la metà dei casi) o per trombosi della porta, parziale o completa con emorragie e ascite; encefalopatia epatica o porto-sistemica con stato confusionale, sonnolenza, coma e morte;
sindrome epato-renale con un’insufficienza renale con organo per lo più sano, ma in presenza di ascite;
splenomegalia (> di volume della milza) con piastrinopenia per “furto della milza”; l’emocromo evidenzia un’anemia multifattoriale (alimentazione, stillicidio ematico gastro-duodenale, ano-rettale da emorroidi), calo della sideremia, macrocitosi da deficit vitaminico, leucopenia (di origine non certa);
perdita di peli, comparsa di lividi e nell’uomo ginecomastia (> di volume della ghiandola mammaria);
epatocarcinoma o carcinoma epatocellulare primitivo, per evoluzione del processo di rigenerazione epatica.
– Cancro del fegato o epatocarcinoma: prevede il carcinoma epatocellulare (HCC) ad origine dagli epatociti (circa 5 volte più frequente del colangiocarcinoma), pari a 700.000 nuovi casi /anno (fonte: http://www.ilfattoquotidiano.it/2013/01/16/tumore-al-fegato-grazie-a-virus-scoperti-quattro-geni-alterati/471360/) più frequente del raro, ma in > (fonte: http://www.webaisf.org/media/10205/colangiocarcinoma.2009.pdf) colangiocarcinoma intra-epatico ad origine dalle cellule dei dotti biliari intraparenchimali. Questa è una neoplasia piuttosto rara con fattori di rischio: maschi (4/1 femmine) asiatici di età > 60 aa., familiarità, presenza di epatopatia HBV e soprattutto HCV correlata, come già visto; nell’ambito della malattia professionale ricordo l’esposizione cronica ad alcuni erbicidi e solventi, ai composti con fosforo inorganico, all’arsenico ed agli idrocarburi alifatici (cloroformio, tetracloruro di carbonio, trielina ecc.), il cloruro di vinile (per la produzione di PVC); ed ancora gli androgeni anabolizzanti (doping) e le aflatossine. Queste ultime sono pericolosissime sostanze tossiche prodotte da muffe, indice di cattivo stato di conservazione dell’alimento con rischio di inquinamento o miceti (funghi), da qui micotossine, che proliferano in prodotti vari, tipo legumi (mais soprattutto) e frutta secca lipidica a guscio, arachidi maggiormente e spezie, tipo pepe, peperoncino e noce moscata, per lo più orientali, scadute o mal confezionate. Il
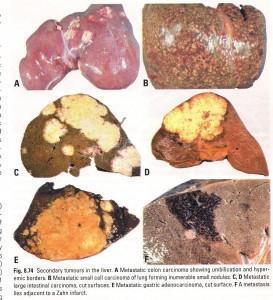
rischio è di sviluppare un tumore al fegato o al rene, per interferenza sul DNA umano, dopo assunzioni protratte ed abbondanti di alimenti inquinati.
Ricordo infine che il fegato è il primo filtro delle neoplasie intestinali e quindi è frequente sede di metastasi, configurandosi il complesso e drammatico problema dei tumori secondari del fegato.
Laboratorio Analisi nelle epatopatie:
albuminemia: vedi elettroforesi proteica.
Alfa-fetoproteina (AFP): è una glicoproteina prodotta dall’embrione durante il normale periodo di sviluppo fetale, è cioè un antigene oncofetale. E’ il marker del carcinoma epatocellulare primitivo nell’80% dei casi ma > anche per il fegato sede di metastasi da cancro gastrico o pancreatico in alcuni casi, cancro del testicolo e dell’ovaio ed ancora nel cancro del colon e del polmone, ma solo nel 5% dei casi.
>: gravidanza, epatopatia cronica (nella cirrosi un valore > 500 ng/ml è diagnostico per carcinoma associato), epatite virale ed alcoolica, malattie infiammatorie croniche intestinali.
ALP (fosfatasi alcalina): è marker del rimaneggiamento osseo fisiologico e patologico, ma anche di sofferenza della cellula che tappezza la mucosa delle vie biliari, non della colecisti.
>: nei bambini ed adolescenti, con stop alla fine dell’accrescimento osseo (rilievo fisiologico), ittero, epatiti varie, patologie varie secondarie del fegato (ascesso, metastasi, cisti, parassiti, leucemia).
Ammoniemia: l’ammoniaca (NH4) nel sangue, sostanza tossica che proviene dalla digestione delle proteine, a sua volta trasformata in acido urico dal fegato. Nelle epatopatie acute e croniche, nella cirrosi, nell’alcoolismo, dopo alcuni tipi di interventi (shunts) per ipertensione portale con il quadro dell’encefalopatia porto-sistemica (vedi la Clinica al glossario di Neurologia, lezione n. 36 modulo n. 14).
Bilirubinemia: pigmento proveniente dalla distruzione dei globuli rossi invecchiati (120 giorni circa) ad opera della milza, veicolato al fegato attraverso il sistema portale. A grandi linee un > della bilirubina indiretta o non coniugata, è indice di sofferenza della cellula epatica, mentre quella diretta o coniugata, cioè ormai elaborata dal fegato, indica sofferenza da stasi biliare.
>: ittero (colorazione giallastra della cute e delle sclere oculari); cause mediche congenite: ittero neonatale, passeggero e fisiologico nella maggior parte dei casi, malattie del sangue con anemia, ittero di Gilbert, frequente e clinicamente benigno, per deficit di una proteina legante la bilirubina manifestantesi in corso di gravidanza, febbre, stress, digiuno, intensa attività fisica, farmaci, alcool, pillola estro-progestinica, mucoviscidosi e fibrosi cistica del pancreas; cause mediche acquisite: epatiti varie, cirrosi epatica, farmaci, alcool, tossine, scompenso cardiaco congestizio; cause chirurgiche acquisite: ostruzione delle vie biliari (dotto epatico dx. e sin., coledoco e papilla di Vater) e/o del Wirsung (dotto escretore del pancreas) da calcolo, tumore della colecisti e delle vie biliari, lesione iatrogena intra-operatoria della via biliare, parassiti, infiammazioni, infestazioni (echinococco ed ascaride) ed infezioni di fegato, colecisti e vie biliari, lesioni chirurgiche (iatrogene), traumi con coaguli biliari, ascesso epatico, compressione varia ab estrinseco per
cisti, pseudo cisti, infiammazioni e tumori (colecisti, stomaco, pancreas, linfonodi metastatici), tumore epatico primitivo e metastatico, infarto intestinale.
Ca 19.9: (Carbohidrate Antigen 19.9) marker tumorale per tumori primitivi del colon-retto, stomaco e pancreas e talora per quelli ORL del distretto cervico-facciale; di recente rivalutato nel carcinoma polmonare non microcitoma o NSCLC (Non-Small-Cells Lung Carcinoma). Molta attenzione per un suo rialzo improvviso e marcato nelle metastasi epatiche ancora occulte, soprattutto nel cancro del pancreas e delle vie biliari. Positività non correlata a problemi oncologici: molte malattie infiammatorie dell’intestino, ittero da cause neoplastiche e non, diverticolosi, colelitiasi, epatiti, pancreatiti, ed ancora fumo di sigaretta, malattie reumatiche e diabete mellito mal controllato con nefropatia.
Colinesterasi (CHE) e numero di dibucaina: sono valori preziosi per la programmazione di un intervento chirurgico in anestesia generale con l’impiego di farmaci miorilassanti curaro-simili, idrolizzati dalla CHE come la succinil-colina. La CHE risulta come buon test di funzionalità epatica poiché < nelle epatopatie acute, croniche (tipo cirrosi con ascite od ittero: una sua persistenza bassa è di prognosi severa), e neoplastiche, ittero ostruttivo, insufficienza cardiaca congestizia (alcuni pazienti con fegato da stasi ematica).
Diminuisce per inibizione da parte dei pesticidi organo-fosforici (accidentale nella malattia professionale o avvelenamento volontario) tipo parathion e malathion: la rigenerazione dell’enzima avviene nel 25% in 7 – 10 giorni. Per quanto riguarda il numero di dibucaina, persone con normali livelli dell’enzima CHE ma con proteina leggermente differente su base genetica, potrebbero avere deficit di smaltimento di farmaci anestetici con depressione respiratoria al momento del risveglio operatorio.
Elettroforesi proteica: esame prezioso per la grande quantità di informazioni riferite, associato al semplice dato dei gr. totali delle proteine totali. Questo esame consente di separare ed individuare le proteine del siero. Sono per lo più proteine sintetizzate dal fegato, nel sistema immuno-competente pluridistrettuale e della mucosa intestinale e dall’intima dei vasi sanguigni, pari a circa 25 gr. Le situazioni cliniche che portano ad una < della sintesi proteica plasmatica sono le epatopatie severe acute e croniche, ipotiroidismo, diabete mellito avanzato e stati di carenza proteica (malnutrizione, demenza, disturbi del comportamento alimentare in senso iporessico, alcoolismo ed altri).
albumina: proteina della fase non acuta, il fegato ne produce circa 14gr./24h. e serve per l’inquadramento del suo stato funzionale e di quello del Paziente; presenta un’emivita di 20 gg. Il rene e l’intestino ne eliminano circa 10gr./24h.. E’ la proteina maggiormente responsabile della pressione colloido-osmotica del sangue, richiamando acqua nella rete capillare funzionalmente “venosa” e trasporta acidi grassi, bilirubina, ioni metallici ed acido urico.
<: nefrosi e glomerulo-nefrite cronica, cirrosi, epatite virale in fase acuta, epatite alcoolica, stress, malattie autoimmuni, collagenopatie, scompenso cardiaco, malattia neoplastica avanzata, alcune infezioni di meningi, ossa e polmoni, ipertiroidismo, diabete mellito, febbre reumatica acuta, mieloma multiplo, iperidratazione, malattie proteine disperdenti intestinali.
alfa1-globulina:
>: morbo di Hodgkin, stress, malattia neoplastica avanzata.
<: epatite virale in fase acuta.
alfa2-globulina:
>: morbo di Hodgkin, nefrosi, glomerulonefrite cronica, diabete mellito, stress, malattie autoimmuni-collagenopatie, febbre reumatica acuta, malattia neoplastica avanzata, alcune infezioni di meningi, ossa e polmoni.
<: epatite virale in fase acuta.
beta-globuline:
>: artrite reumatoide, diabete mellito, cirrosi epatica, nefrosi.
<: leucemie, linfomi, morbo di Hodgkin, colite ulcerosa, sindrome nefrosica malattia neoplastica avanzata.
gamma-globuline:
>: cirrosi epatica, alcune patologie autoimmuni.
<: nefrosi.
emocromo: dall’articolo dedicato in precedenza, ricava le appropriatezze per il fegato.
Esami nutrizionali: tra i tanti a disposizione, ho scelto i 5 seguenti che rappresentano per il clinico un valido strumento di controllo e riflessione. albumina, fibronectina, pre-albumina, retinol-binding protein, transferrina.
albumina: vedi sopra.
fibronectina: emivita < 24h.
>: la sua ascesa ha un significato prognostico sfavorevole nel Paziente critico; epatite cronica;
<: deficit ereditario, risposta della fase acuta, sepsi, shock, C.I.D. (coagulazione intra-vascolare disseminata), leucemia acuta, pancreatite acuta, cirrosi epatica, malnutrizione ed iporessia, ustioni, traumi, interventi chirurgici;
pre-albumina: proteina sintetizzata dal fegato per il trasporto, si dice “proteina legante”, nel sangue della tiroxina e del retinol-binding protein veicolante appunto il retinolo (Vit.A). Ha un’emivita di 2 gg. Idonea per il monitoraggio dello stato nutrizionale e della efficacia della terapia nutrizionale soprattutto parenterale, come la proteina legante il retinolo.
>: terapia con gluco-corticosteroidi, morbo di Hodgkin, terapia con F.A.N.S. (Farmaci Anti-infiammatori Non Steroidei), cioè non cortisonici, alcoolismo.
<: malattie epatiche, malnutrizione, sindrome nefrosica, terapia con estrogeni;
retinol-binding protein: cioè proteina legante il retinolo, con emivita brevissima, 10-12 ore. Marker idoneo per il monitoraggio dello stato nutrizionale e della terapia nutrizionale soprattutto parenterale, come la pre-albumina.
>: terapia con gluco-corticosteroidi, contraccettivi orali ed insufficienza renale.
<: risposta alla fase acuta , malattie epatocellulari, malnutrizione, sindrome nefrosica, ipertiroidismo, infarto cerebrale.
transferrina: principale carrier proteico del ferro dalla mucosa intestinale al tessuto emopoietico; di produzione epatica, ha valore di dato nutrizionale. La sua emivita è di 8 gg.
>: deficit di ferro (sideropenia), terapia con estrogeni, gravidanza.
<: sovraccarico di ferro, infiammazioni acute e croniche, malnutrizione, malassorbimento, epatopatie croniche, diarree croniche, ustioni, malattie proteine disperdenti.
Come si può vedere, con questi dati si può “monitorizzare” lo stato nutrizionale del Paziente e l’efficacia della strategia terapeutica nutrizionale. Devo dire che però pochi Colleghi conoscono questa serie di esami preziosi, la cui applicazione mi fu suggerita da splendidi Colleghi della Patologia Clinica e dell’Anestesia- Rianimazione.
Ferritina: riflette l’entità del deposito di ferro nell’organismo, facilmente disponibile al bisogno.
>: eccessiva apporto con l’alimentazione con dieta ed integratori (!), alcune patologie epatiche acute o croniche, alcoolismo, in alcuni casi di trasfusioni multiple, malattie neoplastiche, leucemie, alcune anemie particolari, morbo di Hodgkin ed infezioni croniche.
<: anemia da deficit di ferro (sideropenica).
Gamma-GT (gamma-glutamil-transpeptidasi).
>: nelle epatopatie, parallelamente all’> della ALP, epatite in fase acuta; nell’epatite cronica può essere l’unico valore patologico nelle fasi di “quiescenza”, nella cirrosi epatica un valore di 10 – 20 volte > può far sospettare un epatocarcinoma, cirrosi biliare, nell’epatosteatosi (fegato grasso) gli > della GGT sono paralleli a quelli della GOT e GPT, ma son più elevati, ittero di interesse chirurgico, metastasi epatiche, IMA con > dopo alcuni giorni, abuso di alcool.
Lattico deidrogenasi (LDH o LAD): è un enzima presente nel citoplasma di cellule soprattutto del cuore e muscoli scheletrici, globuli rossi, fegato e rene. La sofferenza di tali cellule comporta il passaggio in circolo dell’enzima che > la propria concentrazione.
>: IMA, seminomi del testicolo (come indicatore della massa tumorale), precocemente nell’epatite e nella fase pre-ittero, neoplasie soprattutto avanzate e nelle recidive dopo resezione, linfomi, anemie emolitiche e leucemie, embolia/infarto polmonare e renale, shock, ipotiroidismo, con talora iperprolattinemia, nefrosi, alcool, terapie con anabolizzanti e salicilati (aspirina), allenamento muscolare intenso.
<: in Oncologia durante radio-terapia.
Markers epatite A, B e C: a grandi linee e molto superficialmente si può dire questo:
quando Ag., cioè antigene, è assente, vuol dire che il virus non è presente nel sangue e se lo era in passato, ora non lo è più.
Quando invece Ab, cioè anticorpo, è assente, vuol dire che l’organismo non ha anticorpi per quel virus in quel momento. Praticamente le situazioni posso essere 4:
Ag- Ab- nessuna infezione nè risposta anticorpale attuale,
Ag+ Ab+ infezione attuale, con risposta anticorpale,
Ag+ Ab- infezione attuale, nessuna risposta anticorpale
Ag- Ab+ nessuna infezione attuale, ma pregressa, per la risposta anticorpale presente o per vaccinazione specifica.
Ricordiamoci le vaccinazioni per l’epatite B negli studenti e nel personale sanitario o comunque a rischio di infezione e la valutazione del titolo anticorpale, cioè della risposta immunitaria, per eventuali richiami a distanza di tempo: l’Ufficiale Sanitario della ASL li conosce perfettamente; per gli operatori ASL e del Comune, esistono dei controlli periodici su depliants dedicati.
P.T. e P.T.T.: il P.T. lo abbiamo visto nella sezione di Cardiologia per quanto riguarda la TAO. E’ comunque anche un test di funzionalità epatica. Il PT, tempo di protrombina, è un esame per lo studio della coagulazione, via estrinseca (con i fattori presenti nei tessuti), cioè del tempo impiegato per la formazione del coagulo di fibrina. Di routine nello standard di laboratorio nei candidati ad intervento chirurgico. Fumo, gravidanza e contraccettivi possono alterarne il risultato in senso trombofilico.
L’INR serve per la TAO (Terapia Anticoagulante Orale) con Coumadin (Warfarin) o Sintrom (Acenocumarolo), farmaci detti rispettivamente dicumarolici o warfarinici, che allungano tale tempo.
>: TAO, deficit congeniti o acquisiti dei fattori della via estrinseca, della cascata coagulativa;
<: eccesso di Vit. K., terapia estro-progestinica, anti-coagulanti.
P.T.T. o tempo di tromboplastina parziale è l’esame per lo studio della coagulazione del sangue, via intrinseca, cioè con i fattori presenti soltanto nel sangue, durante la terapia con eparina o in particolari situazioni cliniche.
Di routine nello standard di laboratorio nei candidati ad intervento chirurgico. Gravidanza e contraccettivi possono alterarne il risultato in senso trombofilico.
>: terapia con eparina, deficit di fattori della coagulazione (tipo emofilia, malattie auto-immuni, neoplasie del sangue, sindrome para-neoplastica) e di Vit.K (nelle epatopatie), insufficienza renale cronica, gravi situazioni cliniche acquisite, ostetriche, chirurgiche, traumatologiche ecc. tipo la coagulazione intravascolare disseminata.
<: terapia anti-eparinica.
Transaminasi GOT (AST) o glutammico-ossalacetica transaminasi od aspartato amino-transferasi.
>: nell’infarto miocardico (IMA) nelle prime 6-8 ore con picco a 24-48 ore e rientro in 4-6 ore, marker dell’epatosteatosi insieme alla GPT, nelle epatopatie con necrosi dell’epatocita, ittero da stasi, nel 50% dei portatori di metastasi epatiche, nel 75% delle colecistiti acute, epatocolangite (infezione della via biliare che “risale” al fegato, cirrosi epatica nel 75% dei pazienti, cardiomiopatia da birra al cobalto (impiegato come stabilizzatore), post-chirurgia cardiaca (commissurotomia o correzione di setto inter-atriale), malattie muscolari, comprendendo traumi, agopunture intra-muscolari, epilessia, elettro-shock ed attività fisica intensa, all’esordio della poliomielite, nel 15% dei portatori di distrofia muscolare,
pancreatite acuta, shock per deficit di perfusione epatica, chirurgia intestinale, infarto intestinale, infarto polmonare e cerebrale, radioterapia, nel colpo di calore, dopo assunzione di Vitamina C, farmaci colinergici e corticosteroidi (terapia e doping), nel 75% degli individui che assumono eroina, intossicazione da salicilati, parto e tossiemia gravidica,
Transaminasi GPT (ALT) o glutamico-piruvico transaminasi o alanino amino-transferasi.
marker dell’epatosteatosi insieme alla GOT, in tutte le epatopatie e nell’ittero da stasi (biliare).
>: nell’infarto miocardico (IMA), nell’epatite cronica, cirrosi, metastasi epatiche e fegato da stasi, è invece più marcato nella necrosi della cellula epatica e nelle fasi acute dell’epatite; nella trisomia 21 o sindrome di Down, nella assunzione di Vitamina C, codeina, eroina (75% degli individui), meperidina e idralazina, nell’intossicazione da salicilati, nel colpo di calore, tossiemia gravidica, nella leucemia mieloide acuta e cronica.
Transferrina: in esami nutrizionali.
Urine: splendido e semplice esame, che ben interpretato dà numerose e varie notizie sullo stato di salute dell’individuo: a grandi linee sulla idratazione, funzionalità renale, epatica, qualcosa sul cuore ed ovviamente sulla capacità di eliminazione delle scorie;
peso specifico è utile in: sindrome nefrosica, scompenso cardiaco, sindrome epato-renale, ascite, anasarca;
chetonuria nel diabete mellito con stress, digiuno o scarso apporto di zucchero;
urobilinogeno >: colangite, danno parenchimale epatico della cirrosi ed epatiti
proteinuria: più per il rene ovviamente, come già detto;
acido 5-idrossi-indolacetico nei tumori neuroendocrini, dell’appendice è il più frequente;
VES: è la velocità di eritro-sedimentazione del sangue, cioè del tempo impiegato dai suoi elementi cellulari a separarsi dal plasma per la forza di gravità.
>: per la presenza nel plasma di numerose proteine dell’attivazione della infiammazione che alterano le forze elettriche di “sospensione-galleggiamento” dei globuli rossi che tendono pertanto a riunirsi in complessi “pesanti”, i “rouleux”, ed a precipitare.
<: TBC cronica, epatite acuta, infarto miocardico, dopo valvulo-plastica mitralica commissurotomica (reperto di molti anni fa), malattia infiammatoria pelvica acuta, rottura di gravidanza extra-uterina, dal III° mese di gravidanza a 3 settimane dopo il parto, mestruazione, artrite reumatoide e lupus eritematoso sistemico, artrite batterica, artrosi sintomatica, flogosi delle vie biliari, gotta, necrosi cellulare, soprattutto post-trauma e nelle neoplasie metastatizzate tipo linfoma, cancro del colon e della mammella, cirrosi epatica, mieloma, ipo-albuminemia, ipo/iper-tiroidismo, emorragie acute, nefrosi, insufficienza renale con > dell’azotemia, intossicazioni da arsenico e piombo, febbre reumatica, reazioni allergiche ma non lo shock anafilattico, encefalite, meningite, polmonite.
Le infezioni virali, di solito, > la VES di molto poco.
VES normale: febbre tifoidea e malarica, mononucleosi infettiva, angina pectoris, insufficienza renale associata ad insufficienza cardiaca; talora risulta normale nelle prime 24h nell’appendicite acuta, gravidanza extra-uterina, artrite degenerativa, ulcera peptica, alcune anemie congenite.
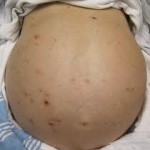
Lezione n. 21: ASCITE: glossario e clinica.
L’ascite è la presenza patologica nella cavità addominale di un liquido di solito il classico siero (plasma deprivato dei fattori della coagulazione), limpido, da
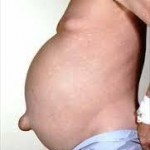
trasudato per ipertensione portale (vena porta e le sue 3 radici: v. splenica con splenomegalia, cioè > di volume dell’organo, ripieno di sangue, v. mesenterica inf. e v. mesenterica sup. da cirrosi, oppure è secondaria, a ritroso, ad ipertensione nel cuore dx, nella cava inferiore e nelle vv. sovraepatiche e quindi nel fegato nello scompenso cardiaco dx o globale (vedi lezione n. 14 del modulo n. 4); altre cause sono la malnutrizione soprattutto proteica, classica quella dei bambini magri, scheletrici con enorme addome dell’Africa dell’area sahariana, l’epatite virale severa, la sindrome nefrosica (ricordo la perdita talora severa di proteine nelle urine), la pericardite costrittiva ed altro. Può essere modesto come quantità, magari solo nello sfondato pelvico come durante una normale mestruazione o raggiungere una notevole quantità che supera i 5-10 litri come nelle forme epatiche, neoplastiche e cardiache avanzate dove spesso si associa ad edemi dei genitali e degli arti inferiori. Opportuno, se ordinato, un C.V. per il controllo della diuresi.
Ascite neoplastica: può essere limpida o anche ematica e la diagnosi di natura si effettua con l’esame citologico. La causa è la diffusione di cellule maligne sul peritoneo, irritazione dei vasi capillari e trasudazione di liquido; il termine appropriato è carcinosi peritoneale.
Ascite batterica: si tratta allora di un essudato ed il termine appropriato è peritonite batterica con versamento, evidente più in passato nelle peritoniti con diagnosi tardiva e morte probabile.
Ascite chilosa: ha un aspetto lattescente per la presenza di linfa che si raccoglie in cavità addominale. Le cause: post-chirurgica traumatica o oncologica con lesione dei vasi linfatici retroperitoneali, soprattutto della cisterna del Pecquet, da TBC o da cancro o linfoma.
Paracentesi: cioè puntura (centesi) dell’addome (para). Si esegue di solito con agopuntura in A.L. e sterilmente, anche in ambulatorio o a letto del paziente, con kit monouso ed assistenza ecografica. La zona classica è la fossa iliaca sin. con paziente in lieve decubito laterale sin. Da ricordare che il paziente deve avere una vena sicura e deve firmare il consenso informato. Si richiedono normalmente esame chimico-fisico ed esame citologico da eseguire.
Lezione n. 22: PATOLOGIA IATROGENA.
Iatrogeno: l’etimologia proviene dal Gr. iatròs, medico e genesi, nascere, provocare.
Sono i tristi termini ben noti di malpractice o malasanità. In realtà tutti gli Operatori Sanitari, dagli OSS ai Dirigenti possono essere involontariamente interessati a questi danni.
“Primum non nocere” .
Il consiglio che rivolgo ai miei allievi alla prima lezione, al primo incontro:
“non facciamo danno (a se stessi e agli altri), e se possibile, cerchiamo di fare, dopo, qualcosa di buono!”

La frase che porta questo consiglio è del Medico Romano del I° secolo d.C. Scribonio Largo:
“… per prima cosa non fare danno, la seconda è fare attenzione (prudenza e osservazione clinica, dettata dall’esperienza), la terza, curare (non guarire!).
Danni o lesioni iatrogeni, cioè provocati dal medico o dal personale sanitario. Se voluta, rientra nel Codice Penale come dolo ovviamente per omicidio, tentato omicidio o lesioni volontarie, ma non è il nostro caso! Se involontari, colposi, bisogna valutare il grado di danno, le circostanze e le motivazioni. Ciò avviene per:
imprudenza (un’azione che non doveva essere compiuta o doveva esserlo in modo differente in rapporto ad un esito rischioso, cioè aver agito senza adottare le opportune cautele; essa si sostanzia nell’avventatezza e presuppone scarsa considerazione degli interessi altrui);
imperizia (fare cose che dovrebbero richiedere più esperienza, agire per inettitudine o scarsa preparazione professionale, delle quali il soggetto è perfettamente cosciente; di regola si risolve in una imprudenza o in una negligenza);
negligenza (omissione di un atto dovuto secondo le norme della massima esperienza, aver agito cioè senza l’accortezza e l’attenzione che sarebbero state necessarie; essa si sostanzia nella mancanza di attenzione o sollecitudine, dai Latini è il non amore), e nel
non rispetto di regole, ordini, norme e discipline che, imponendo determinate cautele, mirano a prevenire proprio eventi del tipo cagionato dal soggetto. Siamo così nel campo delle lesioni colpose o preter-intenzionali (oltre la volontà). E’ questo il significato dell’EBM (Evidence Based Medecine) cioè della Medicina basata sulla evidenza, per prove di efficacia, con protocolli aggiornati ed affidabili e consigli su percorsi diagnostico-terapeutici.
Uno studio accurato USA del 2000 ha rilevato che le morti per iatrogenesi rappresentano la terza causa dopo IMA e cancro (!), (fonte: Dr. Barbara Staver agito senza l’accortezza e l’attenzione che sarebbero state necessarie; essa si sostanzia nella mancanza di attenzione o sollecitudine arfield, Johns Hopkins School of Hygiene and Public Health, J.A.M.A., July 2000).
Negli Ospedali italiani, il 14.6% degli anziani ricoverati riceve farmaci ritenuti inappropriati (Landi et Coll. Eur.J.Clin.Pharmacol.2003). Dicumarolici, digossina, amoxicillina, aspirina ed insulina sono i 5 farmaci maggiormente implicati, i primi 2 a > rischio nei Pazienti > 65aa. (fonte: http://www.infologic.it/navfarma/download/Caputi.pdf).
Altra pubblicazione preziosa sulle reazioni avverse da farmaci: National estimates of the numbers, population rates, and severity (measured by hospitalization) of individuals with ADEs treated in ED (Emergency Department) Active surveillance (1.1.2004-31.12 2005) through the National Electronic Injury Surveillance System–Cooperative Adverse Drug Event Surveillance Project (fonte: Budnitz DS et Coll.,JAMA 2006;296:1858-66 . I dati drammatici raccolti in due anni li riassumo brevemente: 701.500 visite al P.S., 117.000 ricoveri/anno, pari al 13-20% delle richieste specifiche. In Inghilterra il costo annuo dei ricoveri per tale problema è pari a 706 milioni di € con degenza media di 8 gg. Nel 2002 (fonte: Department of Health. Hospital episode statistics 2001-2., www.doh.gov.uk/hes/free_data/index.html) 3.8 milioni di pazienti ricoverati, 5.700 pazienti deceduti (0,15%). Ogni anno si spendono 2 miliardi di dollari australiani (1.57 miliardi di €) per eventi avversi da farmaci insorti in ospedale (fonte: Ehsani JP et al, MJA 2006).
Tra le Specialità più a rischio, la Dermatologia poi la Gastroenterologia, Neurologia, Endocrinologia-Metabolismo, cure per le disfunzioni emocoagulative.
Farmaci: la caratteristica in questo caso è il binomio errore-omissione, soprattutto con FANS, chemioterapia, emotrasfusioni. E’ la ADR, Adverse Drugs Reactions.
Atti chirurgici: operare senza consenso informato, intervenire sul lato sbagliato (ernia, rene, ortopedia, oculistica).
Manovre mediche o infermieristiche: danni da manovre invasive come cateterismi endovasali, naso-gastrici, urologici (C.V., manovre ascendenti con cateteri), ostetrico-ginecologici tipo scambio di neonati e mancata diagnosi ecografica di malformazioni fetali, poi clisteri, infusioni, inquinamento da mani e oggetti sporchi ed altro. I reliquati possono essere estetici, funzionali o anatomici, ma il danno maggiore, come ovvio, è la morte.
Diagnosi errate o parziali.
Infezioni ospedaliere, piaghe da decubito, malnutrizione e disidratazione (lezione n. 27, modulo n. 8)
Errori di interpretazione per lettura difficoltosa di prescrizioni scritte a mano.
Ricordo l’esperienza personale, mortale per la Paziente, per l’errata somministrazione e.v. di K flebo invece di Vit. K!
 daddydoctorgym.com il sito dove trovare alcuni consigli per il buon uso della palestra e la donazione di sangue
daddydoctorgym.com il sito dove trovare alcuni consigli per il buon uso della palestra e la donazione di sangue


21 commenti
Pingback: Corso O.S.S. DRForm. Patologie fisiche (lezione 19, modulo 5) « daddydoctorgym.com
Pingback: Corso O.S.S. DRForm, Medicina: Patologie fisiche (lezioni 1-7, modulo 1) « daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso O.S.S. DierreForm. Patologie fisiche (lezioni 23), modulo 9 – daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso O.S.S. DierreForm. Patologie fisiche (lezioni 20-22), modulo 8 - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm, Medicina: Patologie fisiche (lezioni n. 14 -> 18, modulo 4) - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso O.S.S. DierreForm. Patologie fisiche (lezioni n. 2 -> 6, modulo 2) - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm. Modulo 22, lezione n. 46: Coronavirus in epoca di quarantena. - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS: modulo n. 21, lezione n. 45: Funghi (Miceti), Clinica delle Micosi - daddydoctorgym.com
Pingback: OSS. Operatori socio-sanitari. Nuovo Corso 2020. Argomenti del programma di Medicina, Dr. Stefano Graziani - daddydoctorgym.com
Pingback: OSS. Nuovo Corso 2020. Argomenti di Medicina. Modulo n. 1/nc - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS. Modulo n. 24, lezione n. 48 - daddydoctorgym.com
Pingback: Scienze Infermieristiche e Corso OSS DierreForm, Medicina: Patologie fisiche (lezioni n. 14 -> 18, modulo 4) - daddydoctorgym.com
Pingback: Nuovo Corso OSS: cenni di Pediatria. Modulo n. 4/nc - daddydoctorgym.com
Pingback: Chirurgo consulente ADI: riflessioni con il Personale Infermieristico. - daddydoctorgym.com