 Relazione del Dr. Stefano Graziani alla nomina quale partecipante al Team di Docenti per il Fondo FOR.TE, Avviso di sistema 4/18: Piano qualità nei Servizi Socio-sanitari. Sede Corso: Dierreform, Lanciano (Ch).
Relazione del Dr. Stefano Graziani alla nomina quale partecipante al Team di Docenti per il Fondo FOR.TE, Avviso di sistema 4/18: Piano qualità nei Servizi Socio-sanitari. Sede Corso: Dierreform, Lanciano (Ch).
Fondo FOR.TE. Avviso di Sistema 4/18, a sostegno della Formazione del Settore Socio-Sanitario.
Fondo FOR.TE: Fondo paritetico interprofessionale nazionale per la formazione continua del terziario, cioè di chi produce servizi.
Obiettivo del Fondo: promuovere la formazione continua dei quadri, impiegati ed operai, delle imprese aderenti. I Piani Formativi sono finalizzati al consolidamento, all’aggiornamento ed allo sviluppo delle competenze dei lavoratori occupati nelle imprese aderenti a FOR.TE.
Considerazioni.
I fattori che influenzano il settore sono:
il progressivo aumento, in valore assoluto ed in percentuale:
della popolazione anziana (> i 65 aa.);
dell’età media di vita;
dell’aumento dell’incidenza, per numero e gravità, dei problemi sanitari sul grado di dipendenza della popolazione anziana in tarda età;
della nascita di nuovi tipi di bisogni legati a patologie degenerative ed invalidanti come arteriosclerosi, artrite/artrosi, demenze, problemi cognitivi e psichiatrici, sindrome metabolica (diabete mellito, ipertensione arteriosa, sovrappeso/obesità, dislipidemia), malattie allergiche, ecc..
La sempre maggiore complessità delle patologie che interessano gli Assistiti nelle comunità diurne-residenziali, sposta l’asse dei processi di assistenza sempre più verso elementi sanitari di livello grave.
L’Osservatorio Nazionale sulla Salute nelle Regioni Italiane, che ha sede a Roma presso l’Università Cattolica, ha dedicato un focus, il “Report Osservasalute”, sulla situazione delle malattie croniche in Italia, per fotografare la loro prevalenza tracciando i contorni degli scenari nei prossimi 10 anni.
Il Dr. Walter Ricciardi, Professore ordinario di Igiene e Medicina Preventiva al Policlinico A. Gemelli di Roma, ex Presidente dell’Istituto Superiore di Sanità, è stato nominato nel marzo 2019 Presidente del Comitato Scientifico della Fondazione “Italia in Salute”, una realtà che promuove attività di studio e di ricerca in ambito giuridico e medico-scientifico, eventi culturali legati al diritto alla salute, ed è impegnata ad elaborare proposte normative ed azioni di orientamento delle policy sanitarie pubbliche, a sviluppare partnership ed a creare sinergie con le principali istituzioni di ricerca a livello mondiale.
Il Prof. Ricciardi dice: “… è una marea montante quella delle cronicità. Solo lo scorso anno le malattie croniche hanno interessato quasi il 40% della popolazione del Belpaese, cioè 24 milioni di italiani e di questi, 12,5 milioni sono afflitti da multi-cronicità. Tra 10 anni in Italia ci saranno oltre 25milioni di malati cronici e per assisterli serviranno 75 miliardi di euro/anno”. Ne sono affette più le donne rispetto agli uomini che però vivono di meno. Si confermano le diseguaglianze di genere, territoriali, culturali e socio economiche. Ancora Ricciardi: “Servono un nuovo approccio sistemico per l’assistenza ai malati cronici e un cambio di passo delle politiche di prevenzione” (fonte).
Finalità essenziale dell’educazione formativa: far acquisire competenze ed ottenere prestazioni ottimali, sviluppando la preparazione, la sicurezza, l’identità e l’autonomia dei singoli operatori, pur promuovendone la migliore utilizzazione “integrata” nell’équipe e nel servizio. E’ questo un programma didattico formativo fondato sull’insegnamento-apprendimento di competenze destinate a tradursi in prestazioni professionali, perciò non mira soltanto ad insegnare e ad infondere la memorizzazione di nozioni e concetti, schemi e modelli, ma essenzialmente a determinare comportamenti operativi che risultino dall’acquisizione di cognizioni (sapere), di abilità manuali e pragmatiche (saper fare), di positivi atteggiamenti relazionali (saper essere). Le informazioni ricevute all’interno di un percorso didattico non si limitano ad arricchire il patrimonio cognitivo di chi le riceve, ma producono atteggiamenti e risposte operative, divenendo così fattori di formazione del comportamento: cioè dal puro “sapere cognitivo” al “sapere come fare” per agire in campo professionale.
Modalità dell’educazione formativa: aggiornamento continuo, riqualificazione professionale, pari opportunità, adeguamento e riconversione delle competenze professionali.
Il tradizionale, ma obsoleto modello della relazione operatore sociosanitario-utente centrato più “sul caso o patologia”, che “sulla persona” necessita oggi di un cambiamento che modifichi l’ottica professionale, focalizzando l’attenzione sulla “personalità” del singolo, attraverso un intervento individualizzato: il concetto olistico centrato sul vissuto “qui e ora”, finalizzato al superamento del disagio e alla soluzione del problema.
Il bagaglio cognitivo, tecnico-pratico (sapere, saper fare) è premessa fondamentale, ma non sufficiente: l’accoglienza, l’ascolto ed il colloquio (vedi avanti), l’empatia, l’abilità relazionale (saper essere) devono avere pari spazio nella cultura e nella formazione dell’OSS.
Attualmente in un’ottica di efficienza dei servizi e di efficacia degli interventi, risulta fondamentale integrare le usuali attività formative e di aggiornamento degli OSS con un percorso didattico orientato all’insegnamento-apprendimento del counselling (consulenza/assistenza) integrato e al perfezionamento delle abilità e delle strategie comunicative specifiche della “relazione di aiuto e di consulenza” nei confronti di individui con problematiche di varia natura, integrato per la presenza di più figure professionali rivolte agli OSS.
Tutto ciò sposta l’attenzione dall’“organo malato” alla “persona malata”, rendendo pertanto necessario che il rapporto tra operatore sanitario e Utente assuma le caratteristiche di una relazione individualizzata, personalizzata, globale.
Queste nuove necessità hanno determinato una crescita delle attese e delle richieste dei pazienti-utenti e nello stesso tempo un aumento delle responsabilità degli operatori, insieme alla necessità di una formazione specifica integrata.
Nell’ambito di tale evoluzione di rapporti, la relazione di aiuto segue le regole della comunicazione interpersonale. In essa percezioni, stati d’animo, cultura, difese, si intrecciano con altri due fattori determinanti per la relazione stessa: i bisogni e le attese dell’utente e la competenza professionale dell’operatore con la sua capacità di ottenere la confidenza e la collaborazione dell’Assistito attraverso l’ascolto e il colloquio. L’obiettivo della relazione consiste perciò, nell’esatta comprensione di ciò che avviene nell’altro, nella scoperta della maniera in cui l’altro sperimenta la situazione e vive il problema, per arrivare, se e quando possibile, alla progressiva chiarificazione del suo vissuto.
Questo compito, rivolto all’individuo, si estende ovviamente anche alla famiglia, al partner ed al caregiver e vede l’OSS come persona inserita in un’équipe di lavoro ed in una realtà istituzionale e sociale più ampia dove vengono percepite e vissute collaborazione e fiducia e quindi gratificazione per tutti.
Piani formativi: dovranno essere riferiti in particolare ai seguenti ambiti:
Area psico-relazionale.
Area clinical governance, cioè il governo clinico, che è una strategia mediante la quale le organizzazioni sanitarie si rendono responsabili del miglioramento continuo della qualità dei servizi e del raggiungimento-mantenimento di elevati standard assistenziali, stimolando la creazione di un ambiente che favorisca l’eccellenza professionale. Come enfatizzato dal Piano Sanitario Nazionale 2011-2013, l’attuazione del governo clinico richiede un approccio di sistema, realizzato grazie all’integrazione di numerosi strumenti complementari: formazione continua, gestione del rischio, audit clinico (processo di miglioramento della qualità nell’assistenza al paziente e dei risultati, quale strumento che permette di verificare le capacità di fornire e mantenere livelli assistenziali di qualità elevata attraverso una sua revisione sistematica rispetto a criteri standard esplicitamente definiti), EBM (evidence-based medicine), cioè la medicina basata sull’evidenza, cioè sulle prove di efficacia, linee guida e percorsi assistenziali, valutazione delle tecnologie sanitarie, sistemi informativi per la valutazione degli indicatori di processo e di esito, ricerca e sviluppo, coinvolgimento dei pazienti.
Area di Gestione del Rischio (risk management).
Area Competenze tecniche, anche finalizzate all’acquisizione di qualifiche.
Area Innovazione Tecnologica.
Area alimentazione, cura e pulizia degli ambienti.
In questo obiettivo specifico, le mie 5 lezioni per il “Piano Qualità nei Servizi Socio-Sanitari” nell’anno 2019 avranno le seguenti tematiche, per un totale di 25 ore:
1) Anatomia e fisiologia umana. Principali patologie fisiche e neurologiche.
2) Assistenza a Pazienti con diversi livelli di autosufficienza.
3) Semplici medicazioni e minime prestazioni sanitarie. Apparecchi medicali e loro utilizzo.
4) Osservazione dell’utente e raccolta dati per analisi, evoluzione dell’intervento professionale.
5) Parametri vitali dell’assistito e interventi di primo soccorso.
Da definire i tempi e le modalità per la verifica dell’apprendimento da parte dei partecipanti.
– LEZIONE n. 1: Anatomia e fisiologia umana. Principali patologie fisiche e
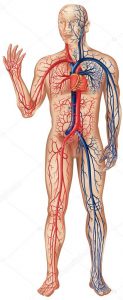
neurologiche. Dal programma “Lezioni Scienze Infermieristiche e Corso OSS” (fonte).
Premessa alle lezioni successive. Prima di affrontare queste lezioni, ritengo utile per me e per voi, cercare di individuare un Mansionario, che non esiste (!), o meglio il Profilo Professionale dell’OSS, figura inizialmente di tecnico, creata dalla conferenza Stato-Regioni il 22 febbraio 2001 con modifica a professione sanitaria grazie al decreto Lorenzin del dicembre 2017.
L’OSS svolge la propria attività nel settore sanitario ed in quello sociale; può quindi operare presso: ospedali, comunità alloggio e residenze per anziani (vedi avanti in centri diurni e a domicilio del Paziente).
Le attività dell’OSS sono rivolte alle persone giovani, adulte ed anziane (qui con le patologie degenerative in primo ordine) che vivono in condizioni di disagio sociale o sanitario con malattie complesse, anche di tipo psichiatrico e comunque risultanti parzialmente o totalmente dipendenti nelle attività del quotidiano, alle famiglie, bambini e ragazzi problematici ed al loro ambiente di vita, ai degenti in ospedale, mediante la collaborazione con altri OSS e con operatori di differente professionalità: medici, infermieri, assistenti sociali, educatori, psicologi, fisioterapisti e con le famiglie degli assistiti, il caregiver e ancora con Associazioni di Volontariato.
Ecco quindi come si esplicita l’attività dell’OSS, che volendo potrebbe finalmente rappresentare il suo “mansionario”, tenendo conto che l’ho stilato sulla scorta dei due link seguenti (fonte a e fonte b), affidabili per le competenze con un po’ di personale elaborazione dovuta ad esperienza ed anzianità di servizio nel campo della Salute. Un aggiornamento del dicembre 2020, visto che la Regione Abruzzo ha cambiato l’ambito di didattica, e non solo della Medicina, nel corso di questo anno.

Innanzitutto, come dico alla prima lezione del Corso OSS,
“evitiamo di fare danno a chi si assiste ed a se stesso,
poi cerchiamo di fare qualcosa di buono”!
Continuiamo con i compiti, secondo me:
– assiste ed aiuta nelle attività quotidiane di igiene personale e di governo della casa; supporta nell’organizzazione della vita quotidiana;
– ascolta, osserva e comunica con la persona e la sua famiglia;
– collabora con l’I. P. per attuare le prescrizioni mediche durante il processo diagnostico e terapeutico e con il personale tecnico-sanitario e sociale, contribuendo alla realizzazione del progetto assistenziale rivolto alla persona;
– collabora nella rilevazione dei bisogni e delle condizioni che possono danneggiare ulteriormente la persona in difficoltà;
– esegue piccole medicazioni e bendaggi solo dietro precisa attribuzione e indicazione dell’infermiere;
– dà supporto per l’assunzione corretta della terapia orale, per la prevenzione di lesioni (piaghe) da decubito (LDD) ed assiste il malato affinché mantenga una
corretta postura;
– rileva i parametri vitali e l’HGT (hemoglucotest);
– realizza attività semplici di supporto diagnostico e terapeutico;
– osserva e collabora a rilevare elementi di bisogno (necessità);
– trasporta materiale biologico;
– attua interventi di primo soccorso, come da programma del Piano “Qualità nei Servizi Socio-Sanitari”;
– disbriga pratiche burocratiche tipo c.c. postali o altro;
– è attivo nei compiti di sterilizzazione, sanitizzazione e sanificazione;
– co-aiuta il paziente a deambulare.
Questo ci fa capire che dai compiti dell’OSS sono escluse azioni di competenza medico-infermieristica, che l’OSS non può e non deve agire di propria iniziativa, ma deve seguire le istruzioni del personale infermieristico, aiutandolo, ma non sostituendosi a lui.
Veniamo ora alla
– LEZIONE n. 2. Assistenza a pazienti con diversi livelli di autosufficienza. (fonte).
La Commissione per la definizione e l’aggiornamento dei Livelli essenziali di assistenza (LEA) ha esaminato la problematica delle Prestazioni Residenziali e Semiresidenziali nell’obiettivo di definire i contenuti tecnico-professionali delle stesse.
In rapporto agli obiettivi sono state individuate quattro principali tipologie di utenti non autosufficienti, che qualificano diverse tipologie prestazionali:
1) Anziani non autosufficienti o in condizione di fragilità variabile di età superiore ai 65 anni.
2) Persone disabili giovani e adulte, anche della sfera cognitiva, prodotta sia da patologie invalidanti e/o da esiti di trauma, per supportare e sviluppare abilità utili a creare consapevolezza, autodeterminazione, autostima e maggiori autonomie da utilizzare anche per il proprio inserimento

professionale e lavorativo. Sono Pazienti a forte rischio di esclusione sociale di età compresa tra i 18 e i 64 anni con invalidità pari o superiore al 46%.
3) Persone con patologie psichiatriche.
4) Persone con patologie terminali.
Vediamo ora le definizioni tecniche e le varie tipologie di non autosufficienza con il piano individualizzato di assistenza (PAI), (fonte).
Sono definite non autosufficienti le persone con disabilità fisica, psichica, sensoriale o relazionale accertata attraverso l’adozione di criteri uniformi su tutto il territorio nazionale secondo le indicazioni dell’International Classification of Functioning Disability and Health-ICF dell’Organizzazione Mondiale della Sanità (OMS) e attraverso la valutazione multidimensionale delle condizioni funzionali e sociali, nella quale compaiono apposite unità pluriprofessionali appartenenti ai servizi socio-sanitari, composte da medici specialisti nelle discipline cliniche oggetto della disabilità, da personale sanitario dell’area infermieristica e della riabilitazione e da assistenti sociali designati dai Comuni, nonché dal MMG (Medico di Medicina Generale) della persona da valutare.
Le categorie della non autosufficienza e le corrispondenti misure assistenziali differenziate sono definite in rapporto ai seguenti livelli di disabilità:
incapacità di provvedere autonomamente al governo della casa, all’approvvigionamento e alla predisposizione dei pasti, alla cura di sé, ad alimentarsi, alle funzioni della vita quotidiana ed alle relazioni esterne, presenza di problemi di mobilità e di instabilità clinica.
L’unità pluriprofessionale suddetta predispone a favore della persona non autosufficiente il suddetto piano individualizzato di assistenza (PAI), che stabilisce le prestazioni di cura, di riabilitazione, di assistenza personale e di aiuto nel governo della casa e, se necessarie, le misure di sostegno al reddito personale.
Nella predisposizione del PAI sono coinvolti i familiari ed esso rappresenta lo strumento di eccellenza per misurare, oltre l’appropriatezza e l’efficacia dell’intervento, anche le modalità con cui si attua la continuità assistenziale per la persona presa in carico e quindi il grado di organizzazione sistemica strategica delle attività sociosanitarie e la loro efficienza sotto il profilo multidisciplinare.
La continuità assistenziale prevede che vengano forniti diversi livelli di assistenza al Paziente e agli stessi caregiver. I PAI individualizzati dovranno valutare la possibilità di costruire una rete di assistenza intorno alla persona, che privilegi la sua permanenza a domicilio. Solo laddove sia “evidente” la mancanza di una rete di supporti adeguata, anche con l’aiuto di soggetti esterni alle famiglie (personale di assistenza e volontariato) si potrà optare per la scelta di forme di assistenza residenziale per coloro che non possono essere presi in carico tramite assistenza domiciliare integrata (ADI) o con forme di spedalizzazione domiciliare (SD) della quale non ho esperienza, e che menzionerò più in là.
L’Assistenza Domiciliare Integrata (ADI) è una forma di trattamento integrato a domicilio, che unisce alle prestazioni sanitarie infermieristiche, riabilitative e mediche, quelle di carattere tutelare e domestico per supportare la persona nel caso di riacutizzazione delle patologie croniche o nelle dimissioni ospedaliere. L’ADI è definibile come l’insieme coordinato di prestazioni di carattere sanitario integrate con interventi di natura socio-assistenziale erogati a domicilio e rivolte a soddisfare le esigenze di anziani, disabili e di pazienti affetti da malattie cronico-degenerative, parzialmente o totalmente non autosufficienti, che necessitano di un’assistenza continuativa nella cura e nella riabilitazione.
Ospedalizzazione domiciliare (SD): come prima detto non ne ho conoscenza diretta poiché è attiva in poche Regioni. E’ un tipo di assistenza a domicilio che consente di garantire al Paziente tutte le prestazioni che normalmente vengono erogate in ospedale. A differenza di quanto avviene nell’ADI, la responsabilità della cura del malato non ricade sul MMG, ma sulla Divisione Ospedaliera che lo mantiene in carico. L’ospedalizzazione domiciliare presenta un doppio vantaggio, rispetto alla degenza in ospedale: da un lato, consente alla persona malata di godere di una qualità della vita nettamente superiore; dall’altro, permette al SSN di sopportare costi inferiori.
Tipologie di strutture assistenziali per ANZIANI:
Case albergo: per autosufficienti, solo ambulatorio, appartamenti autonomi, gestione privata.
Case di riposo: (casa soggiorno, casa vacanza per anziani), per pazienti almeno parzialmente autosufficienti, assistenza sanitaria, stanza stile appartamento o suite, gestione privata.
Case famiglia: persone anziane sole, solo ambulatorio, stanze con ambiente familiare, gestione privata convenzionata o privata.
Case protette: per non autosufficienti, assistenza sanitaria generica, anche con riabilitazione, struttura alberghiera, gestione privata convenzionata o privata.
Centri diurni: per anziani con vari gradi di non autosufficienza e/o disagio sociale, assistenza sanitaria con aiuto a sviluppare l’autonomia, solo di giorno, gestione pubblica, privata convenzionata o privata.
Comunità alloggio: almeno per parzialmente autosufficienti, assistenza sanitaria, anche con riabilitazione. Struttura alberghiera in piccole comunità (7 – 12 persone), gestione pubblica o privata.
Ospedale di Comunità: sono strutture intermedie tra l’ADI e l’Ospedale, per assistere pazienti che non necessitano (più) di ricovero ospedaliero, ma richiedono un’assistenza sanitaria non possibile a domicilio, prevalentemente per patologia cronica ed ancora per pazienti fragili e/o cronici provenienti dal domicilio. Non sono strutture ex novo, ma rappresentano la riconversione di posti letto di degenza in strutture già esistenti, rimodulate all’interno del nuovo modello organizzativo. L’assistenza è erogata in moduli assistenziali, la cui responsabilità è infermieristica, mentre quella clinica è affidata al MMG. Sono presenti infermieri h/24, coadiuvati da OSS e da altri professionisti, quando necessario. La durata media della degenza attesa è limitata, di norma non superiore alle 6 settimane, in relazione alle valutazioni e agli obiettivi definiti.
Residenze sociali assistite (RA): per autosufficienti over 65, assistenza del MMG, sistemazione alberghiera, gestione privata convenzionata.
Residenze sanitarie assistenziali (RSA o Case Protette): per non autosufficienti, assistenza sanitaria, anche con riabilitazione, sistemazione variabile, gestione pubblica, privata convenzionata o privata.
E’ stata istituita una classificazione su “codici di attività” utilizzabile sia come classificazione delle prestazioni che come elemento di individuazione dei “nuclei erogativi” in base alle loro caratteristiche tecnico-organizzative. I “codici di attività” individuati sono i seguenti:
Codice descrizione R1: prestazioni erogate in nuclei specializzati (Unità di Cure Residenziali Intensive) a pazienti non autosufficienti richiedenti trattamenti intensivi, essenziali per il supporto alle funzioni vitali come ad esempio: ventilazione meccanica e assistita, NE NP protratta, trattamenti specialistici ad alto impegno per utenti in stato vegetativo o coma prolungato, pazienti con gravi insufficienze respiratorie, pazienti affetti da malattie neurodegenerative progressive ed altro.
Codice R2: prestazioni erogate in nuclei specializzati (Unità di Cure Residenziali Estensive) a pazienti non autosufficienti con elevata necessità di tutela sanitaria: cure mediche e infermieristiche quotidiane, trattamenti di recupero funzionale, somministrazione di terapie e.v., NE, LDD profonde ecc. Prestazioni erogate in nuclei specializzati (Nuclei Alzheimer) a pazienti con demenza senile nelle fasi in cui il disturbo mnesico è associato a disturbi del comportamento e/o dell’affettività che richiedono trattamenti estensivi di carattere riabilitativo, riorientamento e tutela personale in ambiente “protesico”.
Codice R3: prestazioni di lungoassistenza e di mantenimento, anche di tipo riabilitativo, erogate a pazienti non autosufficienti con bassa necessità di tutela sanitaria (Unità di Cure Residenziali di Mantenimento), prestazioni semiresidenziali e trattamenti di mantenimento erogati in centri diurni a pazienti con demenza senile che richiedono trattamenti di carattere riabilitativo, riorientamento e tutela personale.
Le prestazioni individuate con i codici di attività R1, R2, sono riferibili alla erogazione di “cure intensive o estensive” ad elevata integrazione sanitaria, mentre le prestazioni individuate con i codici di attività R3 sono convenzionalmente riferibili ad “assistenza e terapie di mantenimento”, classificabili come prestazioni sanitarie a rilevanza sociale.
Le Cure Palliative costituiscono un complesso integrato di prestazioni sanitarie, tutelari, assistenziali ed alberghiere fornite con continuità nell’arco delle 24 ore che, in regime residenziale, sono garantite in un Centro “Hospice” ed opera in stretta integrazione con le cure palliative domiciliari. Le prestazioni si offrono alle persone affette da una malattia attiva, progressiva ed in fase avanzata, con una prognosi limitata ed hanno quale obiettivo principale la qualità della vita.
Nei due Centri di Lanciano e di Torricella Peligna della provincia di Chieti, diretti dal Dr. Anestesista

Rianimatore Pier Paolo Carinci, si assistono solo Pazienti oncologici.
Negli hospice come nelle attività di cure palliative specialistiche domiciliari, esistono protocolli formalizzati di cura ed assistenza, in particolare per il controllo del dolore e dei sintomi, per la sedazione e per il nursing. Le prestazioni devono essere erogate da un’equipe multiprofessionale all’interno della quale ciascun gruppo professionale deve essere coordinato da un operatore con formazione in cure palliative istituzionalmente certificata. Viene fornito un sostegno fisico, psicologico, sociale e spirituale ed i malati con le loro famiglie vengono supportati e coinvolti nel piano individuale di trattamento. E’ prevista la partecipazione di volontari specificamente formati e la loro integrazione nelle attività. Si attuano programmi di sostegno psico-emozionale al Personale che opera nelle cure palliative specialistiche, sia a tempo pieno che part-time.
– LEZIONE n. 3: Semplici medicazioni e minime prestazioni sanitarie.
Quattro cose da ricordare prima di cominciare:
– guanti in lattice quando ci si approccia ad un individuo ferito, non in polietilene che “scappano” a meno che non vengano indossati prima per allergia al lattice, come la mia, chirurgo (!), per la quale avevo a disposizione guanti di filo sterili,
– un paziente assistito in urgenza potrebbe essere un possibile/probabile portatore di un’HBV, HCV HIV!, quindi le precauzioni necessarie;
– bisogna lavarsi sempre le mani prima di toccare qualunque ferita e dopo la medicazione stessa;
– si deve essere diligenti nella osservanza delle norme sullo smaltimento del materiale biologico potenzialmente infetto.
Generalità sulle ferite. Glossario.
Medicare vuol dire eseguire una terapia locale manuale con guanti, sterili o non.
Abrasione: da raschiatura per lo più da trauma, da usura, senza perdita di sangue, perché interessa solo lo strato superficiale della cute (link del mio blog) dell’epidermide che è senza vasi.
Escoriazione: abrasione con perdita di sangue per interessamento del derma.
Ferita: lesione traumatica (da punta, taglio, frizione-stiramento, contusione e percosse, lacerazione, ferite lacero-contuse, strappamento, d’arma da fuoco) caratterizzata da soluzione di continuità, vediamo di cosa:
ferita superficiale, cioè perdita della cute o delle mucose ed eventualmente dei tessuti sottostanti, sottocute o sottomucosa;
ferita profonda, interessante fascia (o aponeurosi) dello strato muscolare, piano osseo con il suo strato esterno protettivo, la corticale, e quello interno, midollare sede appunto del midollo rosso (osseo) molto vascolarizzato;
ferita penetrante in cavità: ricordando le lezioni sul mesotelio, abbiamo le cavità virtuali del pericardio, della pleura, del peritoneo e della vaginale del testicolo, aggiungendo anche la cavità cranica;
ferita interna: non visibile pertanto perché interessa organi interni come intestino, fegato, milza, polmone, ecc., indipendentemente dall’interessamento delle strutture esterne parietali che possono rimanere integre: si parla cioè di traumi chiusi;
ferita chirurgica: eseguita dal Chirurgo a scopo terapeutico o diagnostico.
Definizione delle ferite sul grado di contaminazione ricordando che la presenza di germi sulle ferite non vuol dire automaticamente infezione delle stesse:
pulite: o presunte pulite, per modalità dell’evento e la non contaminazione macroscopica dell’ambiente. Ovvia l’assenza di lesioni con strutture ed organi interni cavi come gli apparati digestivo, respiratorio ed uro-genitale;
pulite-contaminate: ritenute così per il contesto della lesione e del suo controllo. Anche in Chirurgia generale si effettuano interventi di asportazione di organi e strutture con le caratteristiche della contaminazione senza infezione apparente. Ovviamente diligenza del Chirurgo;
contaminate: sono le ferite traumatiche recenti e quelle aperte in cavità, come detto prima, con segni di infiammazione ma senza pus;
sporche: sono ferite traumatiche aperte non recenti con ritenzione di tessuto devitalizzato o secondarie a fenomeni di perforazione di organo cavo. I germi responsabili del quadro infettivo locale o sistemico, erano già in loco prima dell’atto chirurgico.
Medicazione e terapia delle ferite.
Sutura chirurgica con punti e fili di vario tipo: punti staccati, intradermica, continua da materassaio, oppure con agraphes (grappette).
Cerottazione tipo steristrip per avvicinare i lembi in rari casi nei bambini o negli anziani con cute atrofica e vulnerabile alla trazione con punti.
Detersione: dal Latino detergere, portar via, è la pulizia per asportazione delle impurità e residui locali con garze, telini o spugne e soluzione fisiologica, Ringer lattato o anche acqua del rubinetto, diminuendo la tensione superficiale tra lo sporco e la superficie da pulire favorendone così l’asportazione.
Disinfezione: applicare (azione topica) senza rischio di danno, su superfici ed oggetti inerti, quindi non su materiale biologico o zone del corpo, una sostanza chimica che riduce il numero dei microbi patogeni (batteri, virus, spore, funghi). Si esegue con antisettici locali. Quelli inorganici sono: acidi ed alcali, sali metalli pesanti (HgCl2), ossidanti (O3, H2O2: acqua ossigenata diluita in acqua al 3 – 6%, ma ricordiamoci che inibisce ed altera molto le cellule in fase di riepitelizzazione), alogeni (Ipocloriti, Iodio povidone in soluzione acquosa al 5 – 10%, ma attenzione alla sua citotossicità sui fibroblasti, ossidazione delle proteine ed ai frequenti fenomeni di ipersensibilità). Gli antisettici organici sono: alcooli, aldeidi (Formaldeide, Glutaraldeide), fenolo e derivati, essenze, derivati guanidinici (clorexidina gluconato in soluzione acquosa allo 0,05% e Prontosan: bene per le ferite croniche, concorre a ridurre la formazione del biofilm batterico disaggregando la matrice mucopolisaccaridica sintetizzata dalle colonie batteriche presenti sul letto delle lesioni).
Antisepsi: manovra che impiega sostanze chimiche che si applicano per via topica sui tessuti organici vitali (pelle intatta, mucose e/o ferite ) e che distruggono o inibiscono i microrganismi senza alterare sensibilmente i tessuti sui quali vengono a contatto.
Sbrigliamento della lesione o debridement: è una manovra finalizzata alla rimozione di tessuto devitalizzato o escare (placche nerastre necrotiche, mummificate) con bisturi, cucchiai, forbici: è il debridement chirurgico. Nel fondo della lesione si formerà un tessuto di granulazione che favorirà la guarigione. Esistono anche altri tipi di debridement. Quello enzimatico: applicazione locale di sostanze eubiotiche (dal Gr.: buono per la vita) cioè enzimi proteolitici prodotti da organismi vivi che degradano la fibrina ed il collageno (Noruxol con collagenasi ed Iruxol, collagenasi + cloramfenicolo) con rimozione da parte dei fagociti, ma richiedono almeno 2 applicazioni al dì, quindi in pazienti ricoverati o con caregiver esperto. Debridement autolitico che sfrutta l’azione di enzimi propri e la fagocitosi con sostanze chiamate idrocolloidi e idrogel in ambiente umido con medicazione semi-occlusiva. I debridement meccanici con laser ed ultrasuoni sono di nicchia e da me mai visti come quelli biologici con terapia larvale.
Zaffaggio: per le ferite cavitarie chirurgiche che guariscono per “secundam” (asportazione fistola
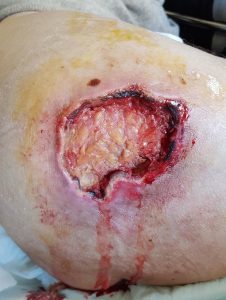
pilonidale con ascesso drenato, cavo di Mikulicz dopo amputazione addomino-perineale del retto sec. Miles, escarectomia su LDD (Lesione Da Decubito), perdita di sostanza traumatica non da suturare, ecc. Si posizionano garze o patch (tamponi) sterili con vari medicamenti assorbenti ed antisettici, previa pulizia della lesione.
A questo punto però quale Chirurgo Generale e Vascolare, voglio fare un’importante riflessione, sempre ricordando che sto trattando un Paziente con… In campo chirurgico e vulnologico, quando medichiamo un arto inferiore è ovvio che valutiamo la presenza di un edema venoso o linfatico o associato, grande nemico del tessuto di granulazione e quindi del programma della sperata guarigione della lesione e sede altresì di perdita di siero talora molto importante. Se l’edema è bilaterale, bisogna conoscere la
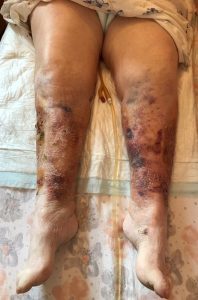
diagnosi (cardiaca dx o globale, renale, da malnutrizione ed iponchia, trombosi cavale inferiore) e quindi associare una strategia sistemica causale per migliorare la situazione loco-regionale. Quando l’edema è solo dal lato portatore della lesione bisogna escludere subito un fatto flebotrombotico, quindi della circolazione profonda dell’arto con un esame ecodoppler, anche se spesso è da stasi per arto declive. Se così fosse è fondamentale associare alla terapia sistemica del Paziente un’idonea medicazione e il bendaggio elastocompressivo, anche con gambaletto elastico di II° o III° classe, con l’accortezza di sollevare l’arto portatore della lesione affinché questa si trovi più o meno all’altezza del petto (cuore) rialzando la pediera del letto o con l’ausilio di cuscini o coperte; utile anche durante il giorno l’appoggio su sedia, rialzo poltrona, predellino.
Antibioticoterapia locale e sistemica. Problematiche che esulano dalle competenze generiche del nostro caso.
Concludo con il termine sanificazione, che è però riferito ad ambienti, superfici ed elementi inerti: è la pulizia (azione mirata ad eliminare lo sporco) + disinfezione.
– LEZIONE n. 4: Osservazione dell’utente e raccolta dati per analisi, evoluzione dell’intervento professionale. (fonte).
Questo capitolo è ovviamente di pertinenza di tutte le varie figure professionali che hanno come obiettivo il benessere del Paziente: sanitario, sociale psicologico, quindi anche dell’OSS che passa molto tempo accanto al proprio Assistito.
L’osservazione è uno strumento operativo di “conoscenza, obiettività, comprensione, consapevolezza ed organizzazione” di fenomeni e relazioni che accadono nell’ambito di programmi informativi e formativi specifici e quindi dedicati. Fondamentale è “sapere come osservare” ed “essere capaci di osservare”: ciò ovviamente si associa alla attenzione e ad un ascolto accurati, portandoci a riflessioni e adattamento del nostro operare sulla scorta della personale sensibilità, esperienza ed autocritica. Il “mondo dell’osservazione” non è individuabile soltanto con gli occhi e con le orecchie, ma vede nella esperienza e nella sensibilità di chi agisce risorse fondamentali interpretative del complesso della personalità di chi è in studio: la conoscenza olistica.
Mi viene ora in mente la riflessione che invito a fare ai miei Allievi, quando dico:
“quando guardo una piaga da decubito, cosa vedo?
Vedo un Paziente CON una piaga da decubito”.
Cosa osservare vuol dire stabilire l’ambito dello studio, focalizzando il programma conoscitivo, ci indica quali percorsi e strumenti impiegare per ottenere informazioni utili allo scopo. La raccolta dei dati richiede la loro annotazione e codifica, l’analisi dei dati, cioè delle informazioni raccolte, consente di dare elementi elaborativi conclusivi ed affidabili partendo dagli elementi formanti il tutto, tipo la conoscenza di una casa di Lego, individuandone i singoli mattoncini costituenti.
Il piano di osservazione continuativa, elemento gestito dall’esperto osservatore, consente di individuare e valutare gli eventuali e sperati miglioramenti, orientamenti e progressi dell’elemento/individuo osservato.
Strumenti dell’intervento sociale professionale. (fonte)
Il colloquio professionale, la comunicazione reciproca, quindi con feed back, ha come piattaforma l’empatia, cioè la capacità, talora unilaterale, di “saper vedere, ascoltare ed interpretare i bisogni dell’altro entrando in una relazione affettiva, comunicativa, comprensibile con adattamenti professionali efficaci”. In sintesi:
“Io sono qui, adesso, con te e comprendo le tue esigenze, conflitti e disagi: lavoriamoci insieme”.
L’evoluzione dell’intervento professionale. E’ un fenomeno “in progress” che con l’analisi dei dati, riflessiva e versatile, e dei loro risultati, consente di identificare ed organizzare percorsi nuovi, alternativi ai precedenti se poco efficaci, per il miglioramento qualitativo assistenziale percepito dal Paziente. Il termine “valutare” significa “dar valore” in Latino, e quindi a grandi linee, perfezionare dinamicamente correggendosi, in funzione di quanto realmente ottenuto. E questo è quello che il nostro Paziente, non perplesso, ma “valutatore”, ci trasmette con il suo linguaggio espressivo, il suo disagio o la sua soddisfazione. Ovvio e fondamentale una condivisione pseudo-finale, ma propositiva, una tappa ancora del percorso, con i numerosi professionisti che si rapportano con il Paziente-Utente, il suo caregiver ed il suo nucleo familiare, ognuno con le proprie competenze.
– LEZIONE n. 5: Parametri vitali dell’assistito (fonte) e interventi di primo soccorso.

Per prima cosa non facciamo danno agli altri e a noi stessi!
Ricordiamoci sempre del 118, ovviamente se siamo soli e non abbiamo vicino un superiore del nostro campo.
E ora si comincia.
Parametri vitali, che ormai conosciamo, fondamentali.
Primo soccorso: valutare la posizione/postura del Paziente ed il contesto. Egli può riferire i propri sintomi ? Se non respira, 118!, abbiamo circa 2 – 3 minuti di tempo per salvare il Paziente. Se non si rileva battito cardiaco, 118!, ricordando che la morte sopravviene in 1 – 3 minuti con rari episodi di sopravvivenza ai 10’.
E’ quindi il momento di parlare del BLS (Basic Life Support), il sostegno di base alle funzioni vitali, tecnica di primo soccorso che comprende la rianimazione cardiopolmonare (RCP) e la respirazione bocca a bocca, un complesso di azioni di supporto di base alle funzioni vitali, comprendendo anche il defibrillatore, programma BLS-D. Le suddette azioni comprendono 4 fasi, delle quali le prime 3 possono essere eseguite dal primo soccorritore, se esperto.
– 1): comprendere l’urgenza del caso chiamando subito il 118;
– 2): iniziare subito le manovre di rianimazione cardiopolmonare (RCP) con le compressioni toraciche esterne (massaggio cardiaco) e la respirazione bocca a bocca. Iniziare il massaggio cardiaco esterno con bottoni e cinture libere e corpo disteso su un piano rigido poggiando il palmo delle mani una sull’altra sulla metà inferiore dello sterno, a braccia rigide, creando una pressione a perpendicolo che abbassi lo sterno di 2 – 6 cm., dipende dalla corporatura, 30 manovre, 2 al secondo, per 15” pertanto, quindi respirazione artificiale bocca a bocca con Paziente a bocca aperta, libera da eventuali corpi estranei, dentiera in primis, con la protezione di una garza, foulard o fazzoletto, a narici chiuse e mento verso l’alto con 2 insufflazioni profonde ma rapide, quindi ancora massaggio cardiaco, come sopra. Controllo del battito cardiaco dopo 1, 2 e 3 minuti. Fermarsi solo se i soccorsi sono arrivati.
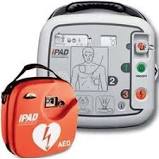
– 3): se i soccorsi non sono ancora arrivati, molto spesso la probabilità di far ripartire l’attività cardiaca è legata alla possibilità di utilizzare un defibrillatore semiautomatico esterno (DAE) entro 3 – 5 minuti dall’arresto cardiaco! Il loro utilizzo sicuro richiede un corso dedicato o la simulazione in aula, comunque, se presente o reperibile subito sul luogo, si deve accendere ed ascoltarlo, poiché interagisce con il soccorritore guidandolo con i comandi vocali e le indicazioni sonore e luminose. Sarà il dispositivo ad indicare se lo shock elettrico è consigliato o meno, con le precauzioni ordinate dalla macchina.
– 4): Ultima fase: il Paziente verrà quindi affidato al personale del 118 con la speranza che il suo battito cardiaco sia ripreso. Il defibrillatore salva dal 40 a 75% dei pazienti con arresto cardiaco. Dall’aprile 2001 è stato approvato l’uso del DAE da parte di personale non sanitario, con il D.L. del marzo 2011 vengono stabiliti criteri e modalità per la sempre maggior diffusione dei defibrillatori semiautomatici esterni sul territorio nazionale.
Altre situazioni particolari.
Trauma cranico e lesioni della colonna vertebrale. Se abbiamo questo sospetto, 118! e parametri vitali evitando qualsiasi spostamento del corpo, eventualmente sicurezza del luogo per massi, sassi, vetri, tegole, travi, rami… Informare il Paziente, tranquillizzandolo, senza cercare di tamponare emorragie nasali o auricolari valutandone lo stato di coscienza. Se compare vomito evitare il soffocamento con una modesta rotazione, se indolore, del collo. Asciugare il vomito e lasciare la bocca libera concentrando l’attenzione sulla presenza o comparsa di dolori localizzati.
Infarto cardiaco. Un dolore toracico anteriore importante, improvviso, continuo per alcuni minuti in un soggetto adulto, deve essere considerato un infarto fino a prova contraria! Recarsi o consigliare vivamente o accompagnare il Paziente in Ospedale.
Conosciamo la sintomatologia classica, 118!: in un soggetto dai 30 anni in su, un dolore toracico anteriore gravativo (come peso costrittivo, opprimente) con mano al petto, più o meno irradiato al giugulo, alla mascella sin., all’arto sup. sin., , ipotensione e tachicardia, sudorazione fredda, astenia, affanno con respiro umido all’ascolto o schiumoso, qui morte imminente per edema polmonare acuto (EPA), ansia estrema, paziente in ortostatismo in cerca di aria o seduto, o caduto a terra (raro per la severa ipotensione e a prognosi infausta). Protezione dal freddo.
Ferite: ne abbiamo parlato nella lezione n. 3. Manovre in sicurezza con guanti, valutando il paziente come possibile/probabile portatore di un’HBV, HCV, HIV, come già detto.
Emorragie. Quelle capillari e quelle venose, a bassa pressione, si possono dominare indossando ovviamente i guanti, con garze ed in emergenza con piccoli tamponi direttamente sulla ferita, meglio se con disinfettanti. Le emorragie arteriose, a carattere pulsante, importanti per la gravità richiedono il 118!, nel frattempo, guanti e pressione sulla fonte emorragica in urgenza con le dita, garze, tamponi improvvisati, in modo comunque di dominare la ferita, mai asciugamni o stoffa in eccesso che nascondono agli occhi l’emorragia non dominata, assicurandosi dell’arresto o almeno della diminuzione della perdita di sangue, drammatica comunque! In casi severi per gli arti, applicare un laccio improvvisato qualsiasi (cinta, spago, cravatta, foulard…) a monte della lesione, cioè “verso il cuore”. Se invece si tratta di cranio, collo, torace o addome applicare solo in modo continuo una compressione sufficiente a rendere l’emorragia meno importante, in attesa del 118. Valutare se possibile i parametri vitali, protezione dal freddo.
Amputazione: perdita di un segmento anatomico: dito, mano, piede, arto: 118!. Controllo dell’emorragia arteriosa come prima detto. Recupero del pezzo anatomico e conservarlo in un contenitore o sacchetto il più possibile pulito e chiuso ed in presenza di ghiaccio.
Frattura: perdita completa o parziale dell’integrità di un osso con dolore locale spesso molto importante, tumefazione spesso rilevabile ed impotenza funzionale: 118!. Se la frattura è esposta, cioè affiora alla cute, perché il moncone osseo ha leso la cute, il primo problema è il rischio di infezione! Quindi attenzione alle manovre potenzialmente inquinanti, proteggere da ulteriori danni la zona, che va toccata solo con garze sterili. L’immobilizzazione con vari strumenti, tipo stecche, bastoni, assi non deve essere fatta da un OSS; cerchiamo di non muovere l’arto dalla posizione scelta, obbligata dall’infortunato e forse meno dolorosa per lui.
Lussazione: è la perdita dei normali rapporti articolari tra due elementi ossei distinti. La diagnosi è difficile senza esame Rx, e spesso può associarsi ad una frattura. Immobilizzare semplicemente l’arto, se superiore, il più frequentemente lussato, e se possibile condurre il paziente in H. Pertanto 118, se non possibile il trasporto o per lesioni degli arti inferiori, rarissime. E’ regola evitare manovre potenzialmente dannose per le strutture vascolo-nervose adiacenti.
Ustione: lesione più o meno estesa e profonda della cute ed eventualmente dei tessuti più profondi, dovuta al contatto con agenti fisici bollenti (da calore), corrosivi, cioè agenti chimici capaci di distruggere i tessuti come gli acidi (i più lesivi di fosforo, zolfo e cloro o acido muriatico suo nome commerciale) e le basi (di ammoniaca, trietilammina, varechina o ipoclorito di sodio, idrato di sodio o soda caustica ecc.), con idrolisi (inacidimento) dei grassi (per lo più trigliceridi scomposti nei suoi due componenti, glicerolo ed acidi grassi) e con la denaturazione delle proteine (alterazione strutturale biochimica delle proteine con perdita della funzione). Gravi lesioni si possono verificare anche per contatto con occhi e mucose, ma anche e talora mortali, da ingestione o inalazione. Ed ancora altre cause delle ustioni: per elettricità da calore per il passaggio nel corpo di corrente elettrica. A seconda del voltaggio si possono avere lesioni necrotiche profonde, ben circoscritte, ma talora mortali se intense e ad ampio transito. Al riguardo ricordo la sedia elettrica ! Continuo l’elenco con le ustioni da agenti radianti, dei quali il primo imputato è il sole con le malattie professionali dei lavoratori esposti (pescatori, contadini, operai di autostrade ecc.) insieme alle altri sorgenti come le sedute artificiali con lampade abbronzanti e termino con le ustioni (solo con le ustioni, mentre per i possibili danni le espressioni cliniche sono molteplici ed ancora in predicato) da radiazioni ionizzanti, parlando quindi di onde elettromagnetiche ad alta energia come i raggi X e raggi gamma e di particelle nucleari particolari capaci di isolare elettroni da atomi: è la ionizzazione, responsabile di turbe atomiche e molecolari, ove presenti, con morte cellulare e varie patologie, anche oncologiche per modifica del DNA. Le sostanze radioattive incriminate sono l’uranio, il suo decadimento come gas radon del terreno ed il plutonio (grande presenza nelle foglie di tabacco perché assorbito dalle sue radici) nonché strumenti medicali per lo studio di immagini radiografiche (radiografie, TAC e scintigrafia cardiaca) e per la radioterapia. Ma ricordo che stiamo nel campo delle ustioni, e vado un po’ fuori tema. Per tutti valga le esperienze ustionanti e mortali delle esplosioni delle bombe atomiche (fonte).
Gradi delle ustioni e loro estensione:
primo grado: la lesione è limitata all’epidermide con comparsa di

arrossamento (eritema, il “rubor” di Celso), dolore urente, guarigione spontanea, assenza di cicatrice;
secondo grado: interessamento della cute in toto, cioè di epidermide e derma, intensa reazione infiammatoria cutanea, edema del derma e del sottocute, multiple flittene, intenso dolore, guarigione molto lenta;
terzo grado: lesioni gravi per coinvolgimento di sottocute, aponeurosi e piano muscolare; la cute diventa un’escara, cioè nera, fredda, dura per disidratazione, non dolente per necrosi delle terminazioni nervose; la guarigione richiede tempi lunghi con residui cicatriziali antiestetici e spesso con deficit funzionali come sinechie aderenziali, stiramenti, deficit flesso-estensori in corrispondenza delle articolazioni dove spesso entra in ruolo il Chirurgo plastico.
Estensione della ustione: ovviamente oltre il grado, questo dato della superficie cutanea coinvolta è fondamentale. Al riguardo ricordo la regola del 9, che ha anche una valenza prognostica: cut off è il 25%. Prognosi quoad vitam (in funzione della sopravvivenza) buona se inferiore, riservata o infausta se superiore per la sindrome da shock correlata, ricordando sempre la valenza della situazione clinica del paziente precedente all’evento. Pochissimi OSS faranno esperienza ed attività lavorativa nei 21 Centri Italiani per grandi ustionati. Sottolineo nei grandi ustionati che la maggior parte dei decessi dipende da infezioni sistemiche, insufficienza renale ingravescente, MOF (Multi-Organ Failure, sindrome da disfunzione multiorgano): comparsa in modo sequenziale e progressivo, a catena, di insufficienze d’organo multiple. Le elenco in modo non strettamente progressivo, ma solo espositivo: apparato respiratorio con ipossie, cuore con stasi venosa e sindrome da bassa gittata, rene con insufficienza, alterazioni funzionali del SNC, dell’aparato endocrino, degli elementi e delle funzioni delle cellule del sangue, anche immuno-competenti e della coagulazione, il metabolismo, lo stato nutrizionale. E qui, mea culpa, qualche volta errori iatrogeni, per difetto o eccesso di terapia per negligenza ed imperizia, non interpretando dati clinici e di laboratorio, possono aggravare lo stato clinico del Paziente. Questi pazienti richiedono pertanto l’esperienza clinica di molti specialisti ed un’appropriat Unità di Patologia Clinica (Laboratorio Analisi e Microbiologia).
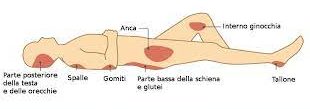
Ecco quindi alla regola del 9% della superficie corporea ustionata: un arto superiore, 9 %, un arto inferiore 18 %, la regione anteriore o posteriore del tronco 18 %, la testa 9 %, il perineo 1 %.
Colpo di calore e colpo di sole (fonte).
Folgorazione o elettrocuzione: già accennata nelle problematiche di primo soccorso. E’ il danno biologico creato dal passaggio di scariche elettriche attraverso il corpo, funzione di 2 fattori: durata del contatto tra corpo e corrente elettrica e sua intensità. L’anamnesi e l’osservazione ambientale sono la prima cosa, quindi approcciare il Paziente se si è sicuri che non ci sia in atto un passaggio di corrente elettrica, altrimenti agire con strumenti di gomma o legno per propria salvaguardia, per interrompere la corrente dalla fonte o dall’eventuale contatto. Fatto questo 118! e parametri vitali, soprattutto cuore e respiro.
Crisi epilettica, convulsioni (link al glossario): movimenti parossistici involontari (spasmi) dei muscoli scheletrici, per un lasso di tempo variabile, provocati da uno stimolo irritativo (che determina cioè una risposta infiammatoria o anomala) per epilessia, produzione cioè di attività elettriche patologiche da parte dei neuroni di aree malate dell’encefalo deputate al controllo dei movimenti.
Le convulsioni caratterizzano le crisi di epilessia ma talora possono accompagnare come sintomo altri stati patologici, come descritto più avanti.
Eziologia: nei neonati riporto la rarissima forma di epilessia ereditaria risolvibile soltanto con la somministrazione di piridossina (Vit. B6 ->link). Fino a circa i 7 aa. di età le convulsioni possono accompagnare iperpiressia e virosi, ma in ogni età possono essere presenti in turbe del metabolismo glicidico come l’ipoglicemia, disionia come l’ipocalcemia e l’iponatriemia nella disidratazione, abuso o intolleranza a neurolettici (->), abuso ed astinenza da alcol (->), consumo di droghe, eclampsia o gestosi (pre-eclampsia), la più severa e talora mortale patologia della gravidanza dopo la XX° settimana con convulsioni, ipertensione arteriosa e proteinuria edemigena, ipertensione maligna, meningite (->), morsi di serpente, scorpioni e ragni velenosi, scossa elettrica, trauma e tumore cerebrale, insufficienza renale cronica (uremia). La sintomatologia delle convulsioni è estremamente variabile, soprattutto nella forma generalizzata con esordio acuto ed una durata da pochi secondi fino a 10 – 20 – 30’. Abbiamo così aspetti del comportamento e dell’umore inappropriati per le circostanze quali paura ed ansia, euforia (->), ma anche agitazione, nausea e vertigini, scotomi (->) scintillanti con infine la crisi: varie contrazioni muscolari, bruxismo (contrazione spasmodica dei muscoli mandibolari), schiuma di saliva dalla bocca, affanno talora con cianosi (link), dolori auricolari, movimenti degli occhi atipici, vomito. Se la crisi si protrae si può verificare perdita di coscienza con incontinenza alle urine e feci.
Cosa fare in caso di convulsioni: chiamare il 118; appoggiare la testa del soggetto su una superficie morbida e sicura, lontana da oggetti potenzialmente lesivi ed in caso di vomito, decubito laterale per evitare ingorgo respiratorio da ab ingestis; liberare cinghia dei pantaloni e sbottonare la camicia; i parametri vitali se possibile. Tutto il resto non è da fare, soprattutto inserire le proprie dita in bocca del Paziente per evitare che si morda la lingua e cercare di somministrare farmaci o acqua per os.
Inalazione o ingestione di sostanze chimiche tossiche gassose volatili, liquide o solide, ma anche di farmaci o veleni a scopo di suicidio o di omicidio, droghe. Subito il 118! se il paziente è in condizioni critiche (parametri vitali), cercando di individuare l’elemento tossico e la via di penetrazione nell’organismo e di creare, in attesa dei soccorsi, un ambiente favorevole al paziente: postura, aereazione, protezione.
Lesioni agli occhi da contatto con sostanze tossiche. Dolore subitaneo, congiuntiva arrossata, lacrimazione, fotofobia e contrazione delle palpebre. Lavare subito gli occhi con acqua corrente per alcuni minuti con occhi quanto più possibile aperti, asciugare con un tampone pulito o meglio garze sterili e recarsi al P.S. con l’agente lesivo se possibile. Per lesioni oculari penetranti da corpo estraneo, rimosso o non, bendaggio e P.S.

 daddydoctorgym.com il sito dove trovare alcuni consigli per il buon uso della palestra e la donazione di sangue
daddydoctorgym.com il sito dove trovare alcuni consigli per il buon uso della palestra e la donazione di sangue


2 commenti
Pingback: OSS. Nuovo Corso 2020. Argomenti di Medicina. Modulo n. 2/nc - daddydoctorgym.com
Pingback: OSS. Nuovo Corso 2020. Argomenti di Medicina. Modulo n. 1/nc - daddydoctorgym.com